Гемангіобластома
| Ця стаття є сирим перекладом з іншої мови. Можливо, вона створена за допомогою машинного перекладу або перекладачем, який недостатньо володіє обома мовами. (липень 2018) |
| Гемангіобластома | |
|---|---|
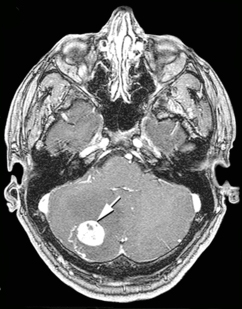 Гемангиобластома мозжечка | |
| Спеціальність | онкологія |
| Класифікація та зовнішні ресурси | |
| МКХ-11 | XH6810 |
| МКХ-10 | Q85.8 |
| МКХ-О | 9161/1 |
| DiseasesDB | 31512 |
| MeSH | D018325 |
| SNOMED CT | 81201000 |
| | |
Гемангіобластома (дав.-гр. αἷμα — «кров» + ἀγγεῖον — «посудина» + βλαστός — «зародок» + -ωμα — скорочення від ὄγκωμα «пухлина») — пухлина I ступеня злоякісності неясного гістологічного походження, що виникає в межах центральної нервової системи. Найбільш характерним місцем розташування є задня черепна ямка[1][2][3]. Може виникати спорадично або в поєднанні з новоутвореннями внутрішніх органів, що є характерним для спадкової хвороби Гіппеля — Ліндау[4].
Клінічно у більшості випадків проявляється симптомами порушення відтоку спинномозкової рідини і/або ураження мозочка. Прогноз при спорадичних гемангіобластомах позитивний, вони не виникають повторно після їх повного видалення хірургічним шляхом. У пацієнтів з хворобою Гіппеля — Ліндау прогноз песимістичніший: навіть повне видалення пухлини не запобігає виникненню нових пухлин подібного типу в інших відділах центральної нервової системи.
Історія дослідження[ред. | ред. код]
Вивчення гемангіобластом багато в чому пов'язане з дослідженнями спадкового захворювання — хвороби Гіппеля — Ліндау. Німецький офтальмолог Євген фон Гіппель в 1904 році описав характерні для хвороби зміни сітківки ока[5]. У 1926 році шведський патолог Аврид Ліндау описав характерні зміни центральної нервової системи — гемангіобластоми мозочка і спинного мозку. А. Ліндау на розтині 50 хворих з змінами сітківки, характерними для описаного Гіппелем захворювання, виявив характерні зміни в області мозочка у 10 з них. У двох хворих саме вони стали безпосередньою причиною смерті.
У 1927 році Ліндау зробив літературний огляд 15 спостережень «ангіоматоза нервової системи». У цій роботі він провів опис характерних для захворювання зміни внутрішніх органів. Після класичних робіт шведського вченого, ім'ям якого стала називатися патологія, стали з'являтися інші публікації, які, цитуючи Ліндау, описували подібні клінічні спостереження.

Зокрема, у 1928 році основоположник американської і світової нейрохірургії Г. Кушинг описав 11 пацієнтів, прооперованих з приводу гемангіобластом мозочка. З них п'ятеро померло або безпосередньо після операції, або дещо згодом — висока смертність після нейрохірургічних операцій була характерна для того часу[6]. Ознайомившись з роботами Ліндау, Кушинг провів додаткове обстеження 6 пацієнтів. У одного з них на сітківці були виявлені описані Гіппелем і Ліндау зміни. Крім цього, Кушинг показав спадковий характер процесу. Також проаналізувавши своє спостереження і описані Ліндау випадки, він зазначив, що перші клінічні прояви хвороби виникають у дорослому віці і відсутні в дитячому.
У своїй роботі Кушинг зробив висновок, що при виявленні характерних змін на сітківці слід звернути увагу на наявність або відсутність симптомів ураження мозочка, так як при лікуванні на ранніх стадіях розвитку захворювання результати будуть кращими.[7]
Епідемологія[ред. | ред. код]
Гемангіобластоми складають близько 2 % всіх внутрішньочерепних новоутворень і близько 10 % пухлин задньої черепної ямки[8][9]. Їх частка серед інтрамедулярних пухлин спинного мозку становить від 2 до 3 %[10][11][12]. Дуже рідко спостерігаються в області конуса і корінців спинного мозку, кінцевої нитки і периферичних нервів[13][14][15][16]. У чверті спостережень дана патологія є одним з проявів хвороби Гіппеля — Ліндау. При цьому слід підкреслити, що в ряді випадків хворі з даними пухлинами не проходять відповіду диспансеризацію на визначення хвороби Гіппеля — Ліндау. Відповідно частка асоційованих з нею гемангіобластом може бути більшою.
Спорадичні гемангіобластоми частіше виникають у хворих в 40-50-річному віці, в той час як асоційовані з хворобою Гіппеля — Ліндау — в 20-30-річному. Чоловіки хворіють частіше за жінок — 1,3—2:1[17].
Патологічна анатомія[ред. | ред. код]

Макроскопічно дані новоутворення представлені двома варіантами:
- М'якотканні пухлини, які мають вигляд темно-вишневого інкапсульованого вузла
- Велика гладкостінная кіста з жовтуватим прозорим вмістом, на одній зі стінок якої розташований невеликих розмірів вузол пухлини
Досить рідко в тканині пухлини трапляється некроз і крововиливи.
Мікроскопічно гемангіобластоми являють собою скупчення тонкостінних судин різного розміру. У міжсосудних просторах розташовуються інтерстиціальні клітини з багатою ліпідами світлою цитоплазмою[18].
На 2010 рік не існує жодного повідомлення те, що даний тип пухлин ставав злоякісним. Гістологічно основною ознакою гемангіобластоми є наявність безлічі капілярних каналів, які вистелені одношаровим епітелієм і оточені ретикулярними волокнами. Новоутворення складаються з трьох типів клітин[19]:
- Ендотеліальні;
- Перицити;
- Клітини строми — за формою полігональні. Містять жирові включення.
За гістологічною будовою виділяють 3 типи гемангіобластом[20]:
- Ювенільний — розташовані впритул тонкостінні розтягнуті капіляри;
- Перехідний — тонкостінні і розтягнуті капіляри розташовуються упереміш із стромальних клітин, частина з яких повністю заповнена жиром;
- Чистоклітковий — пухлина складається з шарів ксантохромних (жовтуватих) клітин, розташованих на патологічних судинах.
Клінічна картина[ред. | ред. код]
Характерний вік хворих при виникненні гемангіобластоми, не пов'язаної з хворобою Гіппеля — Ліндау, — 40-60 років. При спадковому захворюванні дані новоутворення виникають у більш молодому віці — до 35 років. Множинність процесу свідчить про спадковий характер захворювання. У більшості випадків гемангіобластоми являють собою повільно зростаючі новоутворення мозочка, або спинного мозку.
Клінічна картина порушень відтоку спинномозкової рідини[ред. | ред. код]
Новоутворення в області задньої черепної ямки призводять до порушення відтоку спинномозкової рідини у зв'язку з компресією ликворопровідних шляхів — IV шлуночка. Симптомом здавлення ликворопровідних шляхів і порушенням відтоку спинномозкової рідини з місця її продукції (бічних шлуночків) є вимушене положення голови. В одних воно є наслідком рефлекторного напруження м'язів шиї, в інших — свідомого надання голові положення, при якому поліпшується відтік ліквору і відповідно зменшуються головні болі[21].
Головний біль виникає внаслідок підвищення внутрішньочерепного тиску — внутрішньочерепної гіпертензії. У початкових стадіях болі носять припадочний характер з більш або менш тривалими проміжками. Приступ головного болю може виникати без будь-яких видимих причин, але частіше настає після фізичних навантажень, кашлю, дефекації, швидкої зміни положення тіла в просторі, а також при певних положеннях голови (частіше при закиданні її назад).
Блювота є досить частим симптомом захворювання. Зазвичай вона виникає на тлі нападу головного болю, викликаної підвищенням внутрішньочерепного тиску. Також може спостерігатися блювання в якості ізольованого симптому, який не залежить від головного болю. У таких випадках вона являє собою осередковий симптом, так як є наслідком прямого подразнення блювотного центру. Приступ може виникати при різкому повороті голови. Поєднання блювоти і систематичного запаморочення свідчить про ураження вестибулярних ядер дна IV шлуночка.
Відносно рідше спостерігається систематичне запаморочення. Характерно виникнення запаморочення і блювоти при різкому повороті голови або швидкій зміні положення тулуба — синдром Брунса. У ряду хворих запаморочення є першим симптомом захворювання.
Важливим, хоча і неспецифічним симптомом пухлин IV шлуночка, є напади тривалого напруження м'язів, або децеребраційної ригідності. Раптово, іноді супроводжуючись криком, виникає тонічне напруження м'язів кінцівок, тулуба і шиї. Кисть стиснута в кулак, передпліччя злегка зігнуті, голова закинута назад, увігнута спина. Судоми не переходять у клонічні. Приступ триває 2-3 хвилини. Мимовільного сечовипускання і прикусів язика зазвичай не спостерігається.
Психічні розлади (млявість, дратівливість, оглушення і т. ін.) виникають у пізніх стадіях захворювання. Пухлина вражає центри, які відповідальні за психіку. Однак тривале існування підвищеного внутрішньочерепного тиску може призвести до появи вищевказаних симптомів.
Клінічна картина захворювання, характер і тривалість перебігу в основному визначаються тим, в якому відділі IV шлуночка розташовується пухлина і куди спрямоване її зростання. Смерть зазвичай настає або через параліч дихального центру, внаслідок його здавлення, або через розвитку дислокації мозку зміщення мигдаликів мозочка у потиличний отвір.
Клінічна картина уражень мозочка[ред. | ред. код]
Для ураження мозочка характерні розлади статики і координації рухів, а також м'язова гіпотонія.
Ураження хробака мозочка[ред. | ред. код]
Ураження хробака мозочка призводить до порушення статики тіла — спроможності підтримання стабільного положення його центра ваги, що забезпечує стійкість. При розладі зазначеної функції виникає статична атаксія (дав.-гр. ἀταξία — безлад). Людина стає нестійкою, тому в положенні стоячи вона прагне широко розставити ноги, збалансувати положення тіла руками. Особливо чітко статична атаксія проявляється в позі Ромберга. Пацієнту пропонується встати, щільно зсунувши ноги, злегка підняти голову та витягнути вперед руки. При наявності мозочкових розладів хворий в цій позі виявляється нестійким, тіло його розгойдується, і він може впасти. У разі ураження хробака мозочка хворий зазвичай розгойдується з боку в бік і частіше падає назад, при патології півкулі мозочка його хилить переважно в бік патологічного вогнища. Якщо розлад статики виражений помірно, його легше виявити в так званій ускладненій або сенсибілізованній позі Ромберга. При цьому хворому пропонується поставити ступні на одну лінію з тим, щоб носок однієї ступні упирався в п'яту іншого. Оцінка стійкості та ж, що і в звичайній позі Ромберга[22][23].
У нормі, коли людина стоїть, м'язи ніг напружені (реакція опори), при загрозі падіння в бік нога його на цій стороні переміщується в тому ж напрямку, а інша нога відривається від підлоги (реакція стрибка). При ураженні мозочка, головним чином його хробака, у хворого порушуються реакції опори і стрибка. Порушення реакції опори проявляється нестійкістю в положенні стоячи, особливо якщо його ноги при цьому близько зрушені. Порушення реакції стрибка призводить до того, що якщо лікар, вставши позаду пацієнта і підстраховуючи його, штовхає хворого в ту або іншу сторону, то останній падає при невеликому поштовху (симптом штовхання).
Хода у хворого з мигдалиною патологією досить характерна і носить назву «мозочкової». Хворий у зв'язку з нестійкістю тіла йде невпевнено, широко розставляючи ноги, при цьому його «кидає» з боку в бік, а при ураженні півкулі мозочка відхиляється при ходьбі від заданого напрямку в бік патологічного вогнища. Особливо виразна нестійкість при поворотах. Під час ходьби тулуб людини надмірно випрямлений (симптом Томи). Хода у людей з ураженням мозочка багато в чому нагадує ходу п'яної людини.
Якщо статична атаксія виявляється різко вираженою, то хворі повністю втрачають здатність володіти своїм тілом і не можуть не тільки ходити і стояти, але навіть сидіти.
Ураження півкуль мозочка[ред. | ред. код]
Переважне ураження півкуль мозочка призводить до розладу його протиінерційних впливів і, зокрема, до виникнення динамічного порушення координації рухів, зниженого м'язового тонусу і виникненню асинергій[24].
Порушення координації рухів[ред. | ред. код]
Проявляється пониженням спритності рухів кінцівок, яка виявляється особливо вираженою при рухах, що вимагають точності. Для виявлення динамічної атаксії проводиться ряд координаційних проб.
- Проба на діадохокінез — хворому пропонується закрити очі, витягнути вперед руки і швидко, ритмічно обертати назовні і всередину кисті рук. У разі ураження півкулі мозочка рух кисті на стороні патологічного процесу виявляються більш розмашистими, в результаті ця кисть починає відставати. Тоді говорять про наявність адіадохокінезу.
- Пальце-носова проба — хворий з закритими очима відводить руку, а потім вказівним пальцем намагається попасти по кінчику свого носа. У разі патології мозочка рука на стороні патологічного джерела здійснює надмірний за обсягом рух, в результаті чого хворий промахується. Також виявляється характерний для мозочка патології інтенційний тремор (тремтіння пальців), вираженість якого наростає в міру наближення пальця до мети.
- П'ятково-колінна проба — хворий, що лежить на спині із закритими очима, піднімає високо ногу і намагається п'ятою попасти в коліно іншої ноги. При патології мозочка відзначається промах, особливо при виконанні проби гомолатеральної (на тій же стороні) ураженого півкулі мозочка ногою. Якщо все-таки п'ята досягає коліна, то пропонується провести нею, злегка торкаючись гомілки, по гребеню великогомілкової кістки вниз до гомілковостопного суглоба. При цьому в разі патології мозочка п'ята весь час зісковзує то в одну, то в іншу сторону.
- Вказівна (пальце-пальцева) проба — хворому пропонується попасти вказівним пальцем на кінчик спрямованого на нього пальця того, хто його досліджує. У разі патології мозочка відзначаються промахи. Палець хворого при цьому зазвичай відхиляється в сторону ураженого півкулі мозочка.
- Симптом Тома-Жументі — захоплюючи предмет, хворий непропорційно широко розсовує пальці.
- «Проба з чашею» — хворий, що тримає в руці склянку з водою, розливає воду.
- Ністагм — посмикування очних яблук при погляді в сторону або вгору. При ураженні мозочка ністагм розглядається як результат інтенціонного тремтіння очних яблук. При цьому площина ністагму збігається з площиною довільних рухів очей — при погляді в сторони ністагм горизонтальний, при погляді вгору — вертикальний.
- Розлад мови — виникає в результаті порушення координації роботи м'язів. Мова робиться сповільненою (брадилалія), втрачається її плавність. Вона набуває вибуховий, скандуючий характер (наголоси розставляються не за змістом, а через рівномірні інтервали).
- Зміни почерку - почерк хворого стає нерівним, літери зіпсованими, надмірно великими (мегалографія).
- Симптом Стюарта-Холмса (симптом відсутності зворотного поштовху) — дослідник просить хворого згинати передпліччя і в той же час, взявши його руку за зап'ястя, чинити опір цьому руху. Якщо дослідник при цьому несподівано відпустить руку хворого, то хворий не зможе вчасно пригальмувати подальше згинання руки, і вона, згинаючись за інерцією, з силою вдарить його в груди.
- Пронаторний феномен — хворому пропонується утримувати витягнуті вперед руки долонями вгору. При цьому на стороні ураженої півкулі мозочка відбувається спонтанна пронація (поворот долоні всередину і донизу).
- Симптом Гоффа-Шільдера — якщо хворий тримає руки витягнутими вперед, то на стороні патологічного осередка рука відводиться назовні.
- Феномен Дойникова (зміна постуральних рефлексів) - сидячому хворому пропонується кисті з розведеними пальцями покласти на свої стегна вгору долонями і закрити очі. У разі мозочкової патології на стороні патологічного вогнища відзначається спонтанне згинання пальців і пронація кисті.
- Проба Шільдера - хворому пропонують витягнути руки вперед, заплющити очі, підняти одну руку догори і опустити її до рівня іншої руки, а потім зробити навпаки. При ураженні мозочка хворий опустить руку нижче витягнутої.
М'язова гіпотонія[ред. | ред. код]
М'язова гіпотонія виявляється при пасивних рухах, дослідника по різним суглобах кінцівок хворого. Ураження хробака мозочка веде зазвичай до дифузної гіпотонії м'язів, тоді як при ураженні півкулі мозочка зниження м'язового тонусу відмічається на стороні патологічного осередку.
Маятникоподібні рефлекси обумовлені також гіпотонією. При дослідженні колінного рефлексу в положенні сидячи з вільно звисаючими з кушетки ногами після удару молоточком спостерігається кілька «гойдаючих» рухів гомілки.
Асинергії[ред. | ред. код]
Асинергії — випадання фізіологічних синергічних (співдружніх) рухів при складних рухових актах.
Найбільш поширені наступні проби на асинергію:
- Хворому, що стоїть зі зміщеними ногами, пропонують перегнутися назад. В нормі одночасно з закидуванням голови ноги синергічно згинаються в колінних суглобах, що дозволяє зберегти стійкість тіла. При мозочковій патології співдружній рух в колінних суглобах відсутній, і, закидаючи голову назад, хворий відразу ж втрачає рівновагу і падає в тому ж напрямку.
- Хворому, що стоїть зі зміщеними ногами, пропонується спиратися на долоні лікаря, який потім несподівано їх прибирає. При наявності у хворого мозочкової асинергії він падає вперед (симптом Оріховського). У нормі ж відбувається легке відхилення корпусу назад або ж людина зберігає нерухомість.
- Хворому, який лежить на спині на твердому ліжку без подушки з ногами, зміщеними на ширину надпліч, пропонують схрестити руки на грудях і потім сісти. Через відсутність співдружніх скорочень сідничних м'язів хворий з мозочковою патологією не може фіксувати ноги і таз до площі опори, в результаті сісти йому не вдається, при цьому ноги хворого, відриваючись від ліжка, піднімаються вгору (асинергія по Бабінському).
Клінічна картина спінальних гемангіобластом[ред. | ред. код]
Для гемангіобластом в області хребетного каналу характерна клінічна симптоматика, викликана ураженням спінальних нервів, білої (провідних шляхів) і сірої речовини спинного мозку. В залежності від того, які структури вражені, у людини можуть виникати слабкість в кінцівках, спастичність, підвищення глибоких рефлексів, біль і порушення функції тазових органів у вигляді нетримання або затримки сечі, дуже сильні позиви до сечовипускання.
Діагностика[ред. | ред. код]
Гемангіобластоми головного мозку[ред. | ред. код]
Вузол гемангіобластоми складається з клубка тонкостінних судин. При введенні в кров контрастних речовин пухлина накопичує введені препарати, завдяки чому добре контрастується на ангіограмах, комп'ютерних та магнітно-резонансних томограмах. Визначаються великі патологічні артерії і вени, можуть виявлятися артеріо-венозні шунти. При проведенні комп'ютерної (КТ) та магнітно-резонансної (МРТ) томографії діагностуються дві форми пухлини — вузол з або без кістозного компонента. Перша форма характеризується тим, що великі кісти виконують велику частину об'ємного утворення. Вузол може взагалі не визначатися з допомогою нейровізуалізаційних методів дослідження.
Кіста гемангіобластом зазвичай округлої або овальної форми, на комп'ютерній томографії має низьку щільність (8-14 одиниць Хаунсфілда). При введенні контрастних речовин щільність її вмісту і стінок не змінюється. Вузол пухлини визначається на КТ у вигляді вогнища підвищеної щільності, частіше негомогенной зернистої структури. Розташовується на одній зі стінок кісти, вдаючись у її просвіт, добре накопичує контрастну речовину.
При кістозній формі пухлини на магнітно-резонансних томограмах добре визначається кістозний компонент, який характеризується низькою інтенсивністю сигналу на Т1 - і високим сигналом на Т2-зважених томограмах. На цьому тлі добре візуалізується пристеночно розташований солідний вузол гемангіобластоми, котрий добре накопичує контрастну речовину.
При солідній формі гемангіобластоми в стромі новоутворення відзначається наявність округлих і звивистих ділянок втрати сигналу за рахунок кровотоку у великих судинах пухлини.
Гемангіобластоми в області хребетного каналу[ред. | ред. код]

Гемангіобластоми в області хребетного каналу зазвичай розташовуються інтрамедуллярно (в спинному мозку), але можуть міститися і экстрамедуллярно (поза спинним мозком). У 50 % вони вражають грудний відділ і в 40 % шийний. Так як гемангіобластоми являють собою багатоваскуляризированні новоутворення, то їх клінічна маніфестація може дебютувати субарахноїдальним крововиливом[25].
У більшості випадків гемангіобластоми в області хребетного каналу являють собою солітарне утворення, проте в 20 % можуть спостерігатися множинні новоутворення (як правило, при хворобі Гіппеля — Ліндау). Приблизно в половині випадків (43-60 %) утворюються сирінгоміелічні порожнини. Кісти можуть досягати великих розмірів, розташовуючись вище і нижче солідного вузла пухлини[26][27].
При спінальній ангіографії визначається багато васкуляризирований вузол новоутворення з великими виробними артеріями. У зв'язку з цим доцільним є при підозрі на гемангіобластому проведення селективної ангіографії. Катетеризація артерій, які постачають кров до пухлини, може бути використана для одночасного передопераційної емболізації судин.
Прогноз[ред. | ред. код]
Прогноз при спорадичних гемангіобластомах позитивний. Новоутворення доброякісні, не рецидивують після їх повного хірургічного видалення. У пацієнтів з хворобою Гіппеля — Ліндау прогноз песимістичніший. Навіть повне видалення осередку не запобігає виникненню нових пухлин подібного типу в інших відділах центральної нервової системи[28].
Примітки[ред. | ред. код]
- ↑ Boughey A. M., Fletcher N. A., Harding A. E. Central nervous system haemangioblastoma: a clinical and genetic study of 52 cases // J Neurol Neurosurg Psychiatry. — 1990. — Vol. 53. — P. 644—648. — PMID 2213041.
- ↑ Cushing H., Bailey P. Hemangiomas of Cerebellum and Retina (Lindau's Disease): With the Report of a Case // Trans Am Ophthalmol Soc. — 1928. — Vol. 26. — P. 182—202. — PMID 16692792.
- ↑ Monte S. M. de la, Horowitz S. A. Hemangioblastomas: clinical and histopathological factors correlated with recurrence // Neurosurgery. — 1989. — Vol. 25. — P. 695—698. — PMID 2586723.
- ↑ Vates G. E., Berger M. S. Chapter 59. Hemangioblastomas of the Central Nervous System // Youmans Neurological Surgery / edited by H. R. Winn. — 5th ed. — Philadelphia : Elsevier Inc., 2004. — Vol. 1. — P. 1053—1066. — ISBN 0-7216-8291-x.
- ↑ von Hippel E. Über eine sehr seltene Erkrankung der Netzhaut // Albrecht von Gräfes Arch Ophthal. — Bd. 59. — S. 83–106.
- ↑ Иргер И. М. Глава I. Краткий исторический очерк развития нейрохирургии // Нейрохирургия. — М. : Медицина, 1971. — С. 5—12. — 464 с. — 70 000 екз.
- ↑ Cushing, Harvey; Bailey, Percival (1928). Hemangiomas of Cerebellum and Retina (Lindau's Disease). Transactions of the American Ophthalmological Society. Т. 26. с. 182—202. ISSN 0065-9533. PMC 1316688. PMID 16692792. Процитовано 23 липня 2018.
{{cite news}}: Обслуговування CS1: Сторінки з PMC з іншим форматом (посилання) - ↑ Conway J. E., Chou D., Clatterbuck R. E. et al. Hemangioblastomas of the central nervous system in von Hippel-Lindau syndrome and sporadic disease // Neurosurgery. — 2001. — Vol. 48. — P. 55—62. — PMID 11152361.
- ↑ Richard S., Campello C., Taillandier L. et al. Haemangioblastoma of the central nervous system in von Hippel-Lindau disease. French VHL Study Group // J Intern Med. — 1998. — Vol. 243. — P. 547—553. — PMID 9681857.
- ↑ Browne T. R., Adams R. D., Roberson G. H. Hemangioblastoma of the spinal cord. Review and report of five cases // Arch Neurol. — 1976. — Vol. 33. — P. 435—441. — PMID 945725.
- ↑ Cerejo A., Vaz R., Feyo P. B. et al. Spinal cord hemangioblastoma with subarachnoid hemorrhage // Neurosurgery. — 1990. — Vol. 27. — P. 991—993. — PMID 2274144.
- ↑ Murota T., Symon L. Surgical management of hemangioblastoma of the spinal cord: a report of 18 cases // Neurosurgery. — 1989. — Vol. 25. — P. 699—707. — PMID 2586724.
- ↑ Giannini C., Scheithauer B. W., Hellbusch L. C. et al. Peripheral nerve hemangioblastoma // Mod Pathol. — 1998. — Vol. 11. — P. 998—1004. — PMID 9796730.
- ↑ Farneti M., Ferracini R., Migliore A. et al. Isolated hemangioblastoma of the filum terminale. Case report // J Neurosurg Sci. — 2001. — Vol. 45. — P. 58—62. — PMID 11466510.
- ↑ Tronnier V., Hartmann M., Hamer J. et al. Extradural spinal hemangioblastomas: report of two cases // Zentralbl Neurochir. — 1999. — Vol. 60. — P. 86—92. — PMID 10399267.
- ↑ Brisman J. L., Borges L. F., Ogilvy C. S. Extramedullary hemangioblastoma of the conus medullaris // Acta Neurochir. — Wien, 2000. — Vol. 142. — P. 1059—1062. — PMID 11086817.
- ↑ Neumann H. P., Eggert H. R., Weigel K. et al. Hemangioblastomas of the central nervous system. A 10-year study with special reference to von Hippel-Lindau syndrome // J Neurosurg. — 1989. — Vol. 70. — P. 24—30. — PMID 2909683.
- ↑ Коновалов А. Н., Корниенко В. Н., Пронин И. Н. Опухоли задней черепной ямки. Гемангиобластомы // Магнитно-резонансная томография в нейрохирургии. — М. : Видар, 1997. — С. 260—263. — 472 с. — 1500 екз. — ISBN 5-88429-022-5.
- ↑ Гринберг М. С. Глава 14. Первичные опухоли мозга 14.2.10 Гемангиобластома // Нейрохирургия. — М. : Медпресс-информ, 2010. — С. 478—480. — 1008 с. — 1000 екз. — ISBN 978-5-98322-550-3.
- ↑ Silver M. L., Hennigar G. Cerebellar hemangioma (hemangioblastoma); a clinicopathological review of 40 cases // J Neurosurg. — 1952. — Vol. 9. — P. 484—494. — PMID 12981570.
- ↑ Раздольский И. Я. Опухоли IV желудочка // Клиника опухолей головного мозга. — Л. : Медгиз, 1957. — С. 147—155. — 224 с. — 10 000 екз.
- ↑ Пулатов А. М., Никифоров А. С. Пропедевтика нервных болезней. — Ташкент : Медицина, 1979. — С. 108—120. — 368 с. — 20 000 екз.
- ↑ Триумфов А. В. Топическая диагностика заболеваний нервной системы. — 9-е изд. — М. : МЕДпресс, 1998. — С. 177—185. — 304 с. — 5000 екз. — ISBN 5-900990-04-4.
- ↑ Мозжечок // Большая медицинская энциклопедия / Гл. ред. Б.В.Петровский. — 3-е изд. — М. : Советская энциклопедия, 1981. — Т. XV (Меланома-Мудров). — С. 350-368. — 576 с.
- ↑ Коновалов А. Н., Корниенко В. Н., Пронин И. Н. {{{Заголовок}}}. — 1500 прим. — ISBN 5-88429-022-5.
- ↑ Zimmerman R. A., Bilaniuk L. T. . — Т. 26. — С. 965—1007. — PMID 3420241 .
- ↑ Kaffenberger D. A., Shah C. P., Murtagh F. R. et al. . — Т. 12. — С. 495—498. — PMID 3366970 .
- ↑ Miyagami M., Katayama Y. . — Т. 21. — PMID 15700837 .
| Це незавершена стаття з медицини. Ви можете допомогти проєкту, виправивши або дописавши її. |
|