Неалкогольна жирова хвороба печінки
| Неалкогольна жирова хвороба печінки | |
|---|---|
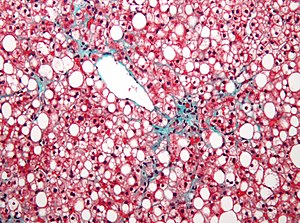 Мікропрепарат тканини печінки при НАЖХП: макровезикулярний стеатоз гепатоцитів | |
| Спеціальність | гастроентерологія |
| Класифікація та зовнішні ресурси | |
| МКХ-11 | DB92 |
| МКХ-10 | K76.0 |
| OMIM | 613282, 613387, 613387 і 613282 |
| DiseasesDB | 29786 |
| eMedicine | med/775 |
| MeSH | D065626 |
Неалкогольна жирова хвороба печінки — це хронічне захворювання печінки, яке характеризується надмірним накопиченням жирів у печінці (більш ніж 5 % стеатозу її маси або понад 5,6 % протонної щільності жирової фракції за даними протонної магнітно-резонансної спектроскопії).[1][2] Неалкогольна жирова хвороба печінки найчастіше розвивається на фоні ожиріння або надмірної маси тіла, цукрового діабету, метаболічного синдрому, дисліпідемій, гепатиту С[3][1][2] У перебігу захворювання розрізняють дві морфологічні форми хвороби — неалкогольний жировий гепатоз і неалкогольний стеатогепатит[1], які можуть прогресувати до розвитку фіброзу і стеатогенного цирозу печінки[2], та спричинювати розвиток гепатоцелюлярної карциноми.[4][5] За сучасними поглядами, неалкогольна жирова хвороба печінки сама є складовою метаболічного синдрому, разом із ожирінням, цукровим діабетом та дисліпідемією.[6]
Історія[ред. | ред. код]
У 1884 році Фреріхс уперше описав зміни в печінці у хворих з «цукровою хворобою». Термін «неалкогольний стеатогепатит» уперше запровадив Людвіг зі співавторами на підставі виявлених змін у печінці в хворих цукровим діабетом 2 типу. Тривалий час вважалось, що накопичення жиру в печінці є доброякісним процесом.[7] Уперше термін «неалкогольна жирова хвороба печінки» розпочав використовуватися в 2002 році.[8][9] Діагностичні критерії неалкогольної жирової хвороби печінки уперше розроблені в 2005 році.[8]
Епідеміологія[ред. | ред. код]
За даними клінічних досліджень у різних країнах, частота неалкогольної жирової хвороби печінки в популяції становить від 10 до 40 %[1][2][6], яка не залежить від віку і расової належності. У країнах Європи поширеність неалкогольної жирової хвороби печінки складає 20-40 % дорослого населення[1], у США поширеність неалкогольної жирової хвороби печінки серед усіх захворювань печінки вийшла на перше місце і становить 20–30 %.[2] Частота виявлення неалкогольного стеатогепатиту серед хворих, яким проводили біопсію печінки, становить 7-9 % в Західній Європі та 1,2 % — в Японії.[5][2] У дітей частота поширеності неалкогольної жирової хвороби печінки також є високою, зокрема в США поширеність цієї хвороби серед дітей та підлітків становить 9,8 %, причому відзначається помітне збільшення частоти хвороби з віком (від 0,7 % у віці 2-4 років до 17,3 % у віці 15-19 років), а в Європейському Союзі поширеність хвороби становить 2,6 % серед загальної кількості дитячого населення, а серед дітей із підвищеною масою тіла поширеність неалкогольної жирової хвороби печінки становить 22,5-52,8 %.[5] За даними клінічних досліджень, у 25 % хворих неалкогольною жировою хворобою печінки розвивається неалкогольний стеатогепатит, а серед них у 25 % випадків формується цироз печінки.[1] У США та країнах Європейського Союзу неалкогольна жирова хвороба печінки вважається причиною 40 % цирозів печінки невірусної етіології, декомпенсація якого стала причиною 5–8 % трансплантацій печінки.[2] Точні дані поширеності неалкогольної жирової хвороби печінки в Україні відсутні, оскільки вона не введена до статистичних звітних форм.[7]
Етіологія[ред. | ред. код]
Причиною розвитку неалкогольної жирової хвороби печінки найчастіше є метаболічний синдром, ожиріння та надмірна вага, цукровий діабет типу 2 або порушення толерантності до глюкози, гіперліпідемія, особливо підвищення кількості тригліцеридів, гепатит С.[6][3] Частими причинами розвитку неалкогольної жирової хвороби печінки є також дефіцит α1-антитрипсину, гемохроматоз, хвороба Вільсона, ліподистрофія. Факторами розвитку хвороби також вважаються швидке схуднення, тривале парентеральне харчування, синдром мальабсорбції, біліарно-панкреатична стома, гастропластика, резекція тонкої кишки, дисбактеріоз кишечника, гастродуоденіт, холецистит, панкреатит, вживання гепатотоксичних лікарських засобів, а також дія токсичних хімічних речовин і ендотоксемія.[4][2] Важливе значення в розвитку неалкогольної жирової хвороби печінки мають також надмірне надходження жирних кислот у печінку, посилення вироблення жирних кислот і тригліцеридів у печінці, та зниження виведення ліпопротеїнів дуже низької щільності з печінки. Існує мультифакторіальна теорія розвитку неалкогольної жирової хвороби печінки, згідно якої розвиток хвороби спричинений поєднанням наявності вільних жирних кислот, метаболічного синдрому, порушень мікробіоти та вмісту заліза в крові, а також генетичної схильності.[6]
Класифікація[ред. | ред. код]
Неалкогольну жирову хворобу печінки класифікується за клініко-морфологічними формами, прогресуванням та розвитком фіброзу.
За клініко-морфологічними формами, згідно з класифікацією Людвіга, неалкогольна жирова хвороба печінки поділяється на:
- макровезикулярну форму, без фіброзу, з мінімальними запальними змінами, для якої прогресування не характерне;
- мікровезикулярну форму з помірними центральними змішаними запальними інфільтратами та наявністю у 3-й зоні помірного фіброзу, для якої характерне повільне прогресування, з рідким переходом до стеатогенного цирозу печінки;
- підгострий неалкогольний стеатогепатит, при якому розвивається жирова хвороба печінки (частіше за макро-мікровезикулярним типом) із розвитком субмасивних, центрально-центральних мостоподібних некрозів зі змішаними запальними інфільтратами.
За перебігом неалкогольна жирова хвороба печінки класифікується на непрогресуючий і повільно прогресуючий перебіг.
За стадією прогресування фіброзу і розвитком стеатогепатиту неалкогольна жирова хвороба печінки поділяється на 3 ступені і 4 стадії. Згідно з цією класифікацією розрізняється 3 ступені гістологічної активності неалкогольного стеатогепатиту: 1 ступінь — помірний, 2 ступінь — середньої тяжкості, 3 ступінь — тяжкий. За розвитком фіброзу неалкогольна жирова хвороба печінки поділяється на 4 стадії. І стадія характеризується розвитком перицелюлярного, перисинусоїдального, фокального або екстенсивного фіброзу з відсутністю портального та мостоподібного типів фіброзу. ІІ стадія характеризується розвитком перицелюлярного, перисинусоїдального, фокального або екстенсивного фіброзу 3-ї зони з фокальним або екстенсивним портальним фіброзом. При ІІІ стадії спостерігається розвиток мостоподібних септ у 3-й зоні та вираженого портального фіброзу. ІV стадія характеризується об'єднанням 3 зон септами, заміщення портальних трактів полями фіброзу та септами, поширений мостоподібний фіброз із циротичною перебудовою печінкової тканини.[2]
Клінічна симптоматика[ред. | ред. код]
У більшості хворих на неалкогольну жирову хворобу печінки (за даними клінічних досліджень у 48–100 %) симптоми хвороби, які дають можливість запідозрити патологію печінки, взагалі відсутні, й частині хворих діагноз виставляється вже на стадії розвитку цирозу печінки. При появі симптомів хвороби найчастіше спостерігається неприємні відчуття в животі, відчуття тяжкості або ниючий біль у правій підреберній ділянці, загальну слабість, диспепсію. Зрідка при розвитку дрібнокраплинного стеатозу можу спостерігатися приступи втрати свідомості або артеріальна гіпотензія. Найчастіше діагноз неалкогольної жирової хвороби печінки встановлюється при зверненні до лікаря з приводу інших хвороб, коли при біохімічному обстеженні виявляється підвищення печінкових проб.[2] При огляді хворих у більшості випадків спостерігається гепатомегалія, відсутні свербіж шкіри, жовтяниця та шкірні печінкові знаки.[1]
| Зауважте, Вікіпедія не дає медичних порад! Якщо у вас виникли проблеми зі здоров'ям — зверніться до лікаря. |
Діагностика[ред. | ред. код]
У діагнотиці неалкогольної жирової хвороби печінки застосовують як інструментальні, так і лабораторні методи обстеження..
При ультразвуковому дослідженні печінки при неалкогольній жировій хворобі печінки спостерігається збільшення розмірів печінки, гіперехогенність печінки, дрібно- або середньозернисте ущільнення тканини печінки, дорзальне затухання ультразвукового сигналу. Щоправда, діагностичним критерієм неалкогольної жирової хвороби печінки є ознаки відкладення жиру більш ніж у третині гепатоцитів.[2][1] При проведенні комп'ютерної або магнітно-резонансної томографії спостерігаються ділянки паренхіми печінки з низьким коефіцієнтом поглинання. При проведенні сцинтиграфії з колоїдом сірки, міченої 99mTc, визначається вогнищевий стеатоз за зниженим накопиченням радіоактивного ізотопу.[2]
Початково основним методом діагностики неалкогольної жирової хвороби печінки була пункційна біопсія печінки, оскільки лише за допомогою патогістологічного дослідження біоптатів печінки можна остаточно підтвердити діагноз неалкогольної жирової хвороби, визначити стадію захворювання, оцінити прогноз захворювання, та виключити інші хронічні дифузні захворювання печінки.[1] При патогістологічному дослідженні тканини печінки при неалкогольній жировій хворобі печінки найчастіше виявляється макровезикулярний стеатоз, рідше мікровезикулярний стеатоз, виявляються також гепатоцити у стані балонної дистрофії, з місцями запального інфільтрату з включенням лімфоцитів і нейтрофілів, при прогресуванні стеатогепатиту спостерігаються ознаки портального, перипортального та септального типів фіброзу, можуть також спостерігатися включення заліза в тканині печінки.[2]
При проведенні біохімічного аналізу крові найчастіше спостерігається підвищення в 2—10 разів вище норми активності трансаміназ — аспартатамінотрансферази й аланінамінотрансферази, причому рівень аланінамінотрансферази зазвичай підвищується більше, також спостерігається підвищення рівня активності лужної фосфатази і гаммаглутамілтранспептидази. Спостерігається також підвищення рівня тимолової проби. Рівень білірубіну при неалкогольній жировій хворобі печінки підвищується рідко. При дослідженні спектру ліпідів спостерігається підвищення рівня холестерину і тригліцеридів при одночасному зниженні рівня ліпопротеїнів високої густини. У більшості випадків у хворих неалкогольною жировою хворобою печінки спостерігається гіперглікемія натще або порушення толерантності до глюкози. При дослідженні коагулограми частіше спостерігається збільшення протромбінового індексу, хоча при дрібноклітинному стеатогепатиті може спостерігатися зниження протромбінового індексу.[1][2] Характерним є підвищення рівня феритину при зниженні рівня всмоктування трансферину.[5]
Лікування[ред. | ред. код]
У лікуванні неалкогольної жирової хвороби печінки головним моментом є корекція ваги тіла та гіперглікемії з інсулінорезистентностю.[3][4] Для корекції ваги тіла застосовується низькокалорійна дієта та підвищення фізичної активності. При цьому необхідно запобігати різкому зниженні ваги тіла та голодуванню, оскільки при ньому збільшується поступлення вільних жирних кислот у печінку.[3] У харчуванні застосовують середземноморську дієту, тобто вживання великої кількості овочів, бобових, оливкової олії, риби.[6] Для корекції гіперглікемії початково рекомендувався метформін[7][4][3], однак з початку 20-х років ХХІ століття його застосування вважається дискусійним[7][6], натомість рекомендовано застосовувати препарати групи тіазолідинедіонів, зокрема піоглітазон.[7][6] Для покращення гістології печінки та з антиоксидантною метою рекомендовано застосування α-токоферолу[6][4][3], проте він не рекомендований при застосуванні хворим цукровим діабетом 2 типу та цирозом печінки, небажаним є його застосування без біопсії печінки.[6] Для впливу на перекисне окислення ліпідів та зниження активності фактора некрозу пухлини застосовується пентоксифілін[7][3], під час проведення метааналізу виявленно, що лише пентоксифілін і обетихолева кислота сприяють регресії фіброзу печінки в хворих неалкогольною жировою хворобою печінки.[7] Серед інших препаратів, які досліджуються на можливість зниження розвитку фіброзу печінки в клінічних дослідженнях розглядаються селонсертиб, елафібранор і ценікрівірок.[6] З гепатопротекторною метою найчастіше застосовуються урсодезоксихолева кислота[7][4] та адеметіонін.[6] Більшістю рекомендацій вказується на необхість застосування ліпідознижуючої терапії — статинів або фібратів.[4][7] Для зниження розвитку фіброзу печінки експериментально доведено ефективність інгібіторів рецепторів ангіотензину-ІІ, зокрема лозартану[4][3], а препарати цієї групи телмісартан і валсартан також знижують інсулінорезистентність.[4] При високому ступені ожиріння може призначатися баріатричне оперативне втручання з метою видалення зайвого жиру та зниження ступеня ожиріння.[6]
Прогноз[ред. | ред. код]
Прогноз у більшості випадків неалкогольної жирової хвороби печінки є сприятливим.[5] При розвитку макровезикулярного стеатозу печінки з явищами стеатогепатиту прогноз захворювання залишається більш сприятливим, при мікровезикулярній формі стеатозу ураження печінки просувається швидше, і прогноз при цій формі є більш серйозним.[2] При прогресуванні фіброзу з наступним розвитком цирозу печінки та печінкової недостатності з неефективністю медикаментозного лікування таким хворим може бути показана й трансплантація печінки.[7]
Примітки[ред. | ред. код]
- ↑ а б в г д е ж и к л Неалкогольний стеатогепатит як фактор ризику розвитку та прогресування ішемічної хвороби серця
- ↑ а б в г д е ж и к л м н п р с Неалкогольна жирова хвороба печінки: етіологія, епідеміологія, особливості перебігу, діагностика, прогноз
- ↑ а б в г д е ж и Прогноз и эффективность лечения неалкогольного стеатогепатита. Роль генетических факторов (рос.)
- ↑ а б в г д е ж и к Неалкогольна жирова хвороба печінки: проблеми лікування
- ↑ а б в г д Cучасний погляд на етіопатогенез, діагностику та лікування неалкогольного стеатогепатиту в дітей
- ↑ а б в г д е ж и к л м н Неалкогольна жирова хвороба печінки: лікування, засноване на патогенезі
- ↑ а б в г д е ж и к л Неалкогольна жировахвороба печінки: час для змін
- ↑ а б Farrell GC, Larter CZ (лютий 2006). Nonalcoholic fatty liver disease: from steatosis to cirrhosis. Hepatology. 43 (2 Suppl 1): S99—S112. doi:10.1002/hep.20973. PMID 16447287. (англ.)
- ↑ Drew L (жовтень 2017). Fatty liver disease: turning the tide. Nature. 550 (7675): S101. doi:10.1038/550S101a. PMID 29019967. (англ.)