Лімфатичні філяріїдози
| Лімфатичні філяріїдози (філяріози або філяріатози) | |
|---|---|
 Ураження лімфатичного вузла зі скупченням еозинофілів при лімфатичному філяріїдозі | |
| Спеціальність | інфекційні хвороби |
| Симптоми | слоновість, епідидиміт[1], лімфаденіт[1] і абсцес[1] |
| Препарати | альбендазол[2] |
| Класифікація та зовнішні ресурси | |
| МКХ-11 | 1F66.3 |
| МКХ-10 | B74.0B74.1B74.2 |
| DiseasesDB | 4824 |
| eMedicine | derm/888 |
| MeSH | D005368 |
| | |
Лімфатичні філяріїдози (англ. Lymphatic filariasis) — підгрупа гельмінтозів, що належать до групи філяріїдозів і характеризуються ураженням лімфатичних судин та вузлів. До цієї групи відносять вухереріоз, який спричинює Wuchereria bancrofti, та бругіоз, який зумовлюють Brugia malayi та Brugia timori. Ці філярії проникають до лімфатичної системи, в тому числі, й до лімфатичних вузлів; в хронічних випадках здатні зумовити елефантіаз (слоновість). Багато джерел виділяють лімфатичні філяріїдози як підгрупу в групі філяріїдозів, хоча джерела ВООЗ «лімфатичні філяріїдози» ототожнюють поняттю «філяріїдози».
Історія вивчення
Це захворювання здавна привертало увагу через виникнення слоновості — гротескних пухлин кінцівок, грудей, статевих органів тощо. Ці деформації були описані та зображені на малюнках з найдавніших часів, хоча інтерпретацію їх слід розглядати з обережністю. Лімфатичні філяріїдози можливо були поширені вздовж Нілу здавна, і, хоча немає жодних письмових згадок, опухлі кінцівки на статуї єгипетського фараона Ментухотепа II, яку було створено близько 2 000 до н. е., дозволяють припустити, що він страждав від слоновості. Маленькі статуетки та золоті гирі у вигляді людини від культури Нок в Західній Африці, створені приблизно у 500-ті рр н. е., показують збільшену мошонку, що є частим при слоновості[3]. Грецькі та римські автори були обізнані про диференціальну діагностику і використовували термін «грецька слоновість», щоб описати проказу, а термін «арабська слоновість», щоб описати лімфатичні філяріїдози. Арабські лікарі, в тому числі й Авіценна, також були обізнані з відмінностями між проказою та лімфатичними філяріїдозами[4]. Перші детальні описи лімфатичних філяріїдозів почали з'являтися в 16-му столітті. Вони сталі відомі відтоді як «прокляття святого Томаса»[5], коли під час візиту в Гоа між 1588 і 1592 роками голландський мореплавець Ян Гюйген Ліншотен записав, що нащадки тих, що вбили Святого Томаса, були «усі народжені з однією людською ногою, а другою — як у слона»[6]. Після цього збільшилось число згадок про слоновість як в Африці, так і в Азії, включаючи Китай, де шотландський паразитолог Патрік Менсон у 1877 році описав життєвий цикл одного з паразитів, які спричинюють філяріїдози, що було визнано як одне з найбільших відкриттів у паразитології[7][8][9]. Менсон, який працював у той час у Сямені в Китаї, знайшов мікрофілярій в крові собак і людини, припустив, що ці паразити в крові можуть бути передані комахами. Відповідно, він годував комарів на крові свого садівника, який був заражений, і виявив личинкові стадії в комарів[10]. Тим не менш, Менсон вважав, що мікрофілярія втекла з комара у воді, і що люди заразилися через пиття цієї забрудненої води або внаслідок проникнення через шкіру. Фактичний режим передачі не був встановлений, допоки не були проведені дослідження австралійського паразитолога Томаса Бенкрофта та помічника Менсона Джорджа Кармайкла Лоу, які продемонстрували наявність мікрофілярій у ротових утвореннях комарів у 1900 році[11][12].
Ще один з яскравих проявів лімфатичних філяріїдозів — це хілурія, тобто біле «молочне» забарвлення сечі через потрапляння туди лімфи, яка має такий колір. Цей симптом був вперше описаний Вільямом Проутом в його книзі «Про природу і лікування шлунку та захворювань нирок» (англ. On the Nature and Treatment of Stomach and Renal Diseases, 1849 р.)[13]. Личинки мікрофілярій були вперше виявлені у хілурічній рідині французьким хірургом Жаном-Ніколя Демарком у 1863 році[14] і, незалежно від нього, в сечі Отто Генріхом Вухерером у Бразилії в 1866 році[15]. У 1872 році шотландський лікар Тімоті Льюїс, який працював тоді в Калькутті, знайшов однакові мікрофілярії як в крові, так і в сечі, і визначив їх значення в розвитку слоновості[16]. Дорослий черв'як був описаний Жозефом Бенкрофтом в 1876 році[17]. Його спочатку британський гельмінтолог Томас Спенсер Кобболд назвав Filaria bancrofti на честь Бенкрофта[18]. Надалі збудник отримав свою сучасну епонімічну назву за прізвищами двох науковцев Вухерера та Бенкрофта — Wuchereria bancrofti, який спричинює вухереріоз.
У 1927 році А. Ліхтенштейн виявив в Індонезії хворобу, яка нагадувала за проявами відомий на той момент вухереріоз[19]. С. Бруг знайшов у таких хворих мікрофілярії, які він чітко відокремив від таких у Wuchereria bancrofti, і дав назву новому гельмінту — Filaria malayi[20]. Тільки у 1958 році Д. Баклі запропонував класифікувати збудника у новий рід Brugia, и виду дати назву Brugia malayi[21]. У 1965 році Х. Девід та Д. Едесон у португальській колонії Тимор знайшли нових мікрофілярій, що відрізнялися від малайських, та дали їм назву Microfilaria timori[22]. Дорослих гельмінтів було виявлено на острові Флорес в 1977 році Ф. Партоно з співавторами, які дали назву гельмінту — Brugia timori[23].

Актуальність
Вухереріоз складає до 90 % усіх лімфатичних філяріїдозів. Близько 100 млн людей уражені цим гельмінтом в світі. Переважно це відбувається в екваторіальному поясі Африці, дельті Нілу, Туреччині, Індії, Південно-Східній Азії, Індонезії, Філіппінах, островах Океанії, частині Південної Америки. ВООЗ на сьогодні координує зусилля з ерадикації (викорінення) вухереріозу в світі.
Бругіоз малайський виявляють в Індії, Шрі Ланка, Індонезії (Суматра, Ява, Борнео) Малайзії, Філіппінах, південному Таїланді, північному В'єтнамі, Південній Кореї, узбережжі Китаю.
Бругіоз тиморський поширений на Зондських островах, які належать Індонезії та частково Малайзії, у Брунеї, Східному Тиморі.
Етіологія
Детальніші відомості з цієї теми ви можете знайти в статті Вухереріоз.
Детальніші відомості з цієї теми ви можете знайти в статті Бругіоз.
Епідеміологічні особливості
Джерело інфекції
Джерелом інфекції є хребетні, в організмі яких відбувається мікрофіляріємія.
Механізм передачі
Потрапляння філярій в організм людини відбувається трансмісивно внаслідок укусу комах (комарі, мухи тощо). Через те, що дорослі особини живуть у замкнутій серцево-судинній системі хребетних зараження здорових може відбуватися виключно при кровосмоктанні, яке здійснюють комахи, з подальшим розвитком у організмі цих проміжних хазяїв. Після потрапляння мікрофілярій у шлунок комахи вони далі мігрують в м'язи, де перетворюються на інвазійних личинок. Струмом гемолімфи вони заносяться в колючий хоботок комахи і при черговому кровосмоктанні личинки через ранку в шкірі потрапляють в організм остаточного хазяїна. Існує пряма кореляція між часом кровосмоктання і піком мікрофіляріємії при лімфатичних філяріїдозах. Концентрація личинок деяких видів філярій, циркулюючих в крові, може протягом доби в периферичних судинах змінюватися. У зв'язку з цим виділяють три типи інвазії:
- періодичний — виражений пік чисельності припадає на певний час доби — вдень або вночі;
- субперіодичний — личинки постійно перебувають у крові, але в якийсь час доби їх концентрація зростає;
- неперіодичний (постійний) — мікрофілярії виявляють у крові в будь-який час у однаковій кількості.
Сприйнятливий контингент та імунітет
У людей з ендемічних районів філяріїдози досить часто перебігають малосимптомно або безсимптомно, допоки не зросте до величезних рівнів антигенне філярійне навантаження, в той час як неімунні іноземці, що приїхали до ендемічних районів, як правило, мають стрімку та сильну імунну відповідь і більш значущі ранні клінічні прояви, навіть і при легкому перебігу.
Імунна відповідь при філяріїдозах формується відповідно до загальних закономірностей імунного процесу. Він більш виражений на паразитування личинок. Імунні реакції, що виникають проти мікрофілярій, захищають хазяїна від безконтрольного збільшення інтенсивності інвазії у випадках повторного зараження. У корінних жителів ендемічних районів виробляється частковий імунітет, який обумовлює зниження чисельності дорослих особин, скорочення терміну їх життя, а також придушення народження мікрофілярій. Поступово розвивається також резистентність до повторних заражень.
Детальніші відомості з цієї теми ви можете знайти в статті Вухереріоз.
Детальніші відомості з цієї теми ви можете знайти в статті Бругіоз.
Патогенез

При лімфатичних філяріозах нерідко відбувається безсимптомна філяріємія, але можна спостерігати характерний лімфаденіт з ретроградним лімфангітом, спленомегалію, гарячку, так звану тропічну легеневу еозинофілію (пароксизмальний сухий кашель, свистяче дихання, задишка, втрата апетиту та ваги, слабкість), а, в подальшому, значний хронічний лімфостаз (слоновість), що призводить нерідко до інвалідності. Лімфостаз яєчка в тропічних регіонах вважають характерною пізньою ознакою вухереріоза. Через нерідку хілурію хворі втрачають жири та білки, що спричинює значну аліментарну недостатність. При лімфатичних філяріїдозах на пізніх стадіях виникають вогнища дерматитів, які нерідко спричинюють різні бактеріальні суперінфекції через відсутність ефективного захисту внаслідок грубих порушень циркуляції лімфи. Дуже часто виникають абсцеси лімфовузлів, найбільш часто при тиморському бругіозі. При малайському та тиморському бругіозі ураження нижніх кінцівок та геніталій нехарактерні на відміну від вухереріозу, частіше відбувається лімфостаз верхніх кінцівок.
Класифікація і клінічні прояви
Нині в МКХ-10 вирізняють «Філяріїдози» (підклас В74), куди відносять «Філяріїдоз, який спричинює Wuchereria bancrofti» (Вухереріоз)" (В74.0), «Філяріїдоз, який спричинює Brugia malayi (Бругіоз малайський)» (В74.1), «Філяріїдоз, який спричинює Brugia timori (Бругіоз тиморський)» (В74.2). Для вухереріозу окрім загальних проявів, характерних для всіх гельмінтів цієї підгрупи, є й особливості — специфічні ураження статевих органів, молочних залоз, кінцівок. Для тиморського та малайського бругіозу переважні ураження нижніх кінцівок нижче рівня коліна.
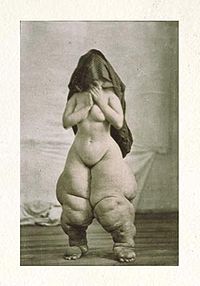
Детальніші відомості з цієї теми ви можете знайти в статті Вухереріоз.
Детальніші відомості з цієї теми ви можете знайти в статті Бругіоз.
Діагностика
Зауважте, Вікіпедія не дає медичних порад! Якщо у вас виникли проблеми зі здоров'ям — зверніться до лікаря. |
Доцільним для визначення поширення процесу в організмі хворого є застосування рентгенологічного методу, ультразвукового дослідження, лімфографії тощо.
Виявлення при мікроскопії мікрофілярій в циркулюючій крові або в сечі, в рідині набряку або у біоптаті підтверджує діагноз. Оптимальний час для отримання зразка крові залежить від виду або штаму філярійних гельмінтів. Для тих штамів, яким притаманна нічна періодичність, найкращий час для взяття крові у хворої людини від 10-ї години ранку до 16-ї. У субперіодичних штамів, де, як правило, високий рівень мікрофіляріємії відбувається в кінці дня, кров може містити мікрофілярії у будь-який час доби. Проводять дослідження тонкого мазку і товстої краплі крові (товстий мазок). Фарбування оболонки і ядра мікрофілярій важливе для диференціації видів гельмінтів при мікроскопії. Застосування гематоксиліну за Делафілдом є кращим, аніж фарбування за Романовським—Гімзою, адже при останньому способі не забарвлюється оболонка мікрофілярії. Більш чутливими є методи концентрації мікрофілярій в крові, аніж прості мазки. Ці методи (Нотт-седиментація, нуклеопорний (полікарбонатний) фільтр тощо) з успіхом використовують навіть тоді, коли є низькі рівні циркулюючих в крові мікрофілярій.
Іноді дорослих гельмінтів і мікрофілярій можна виявити у лімфатичному вузлі або інших біоптатах. Це дозволяє поставити правильний діагноз, навіть тоді, коли мікрофілярії відсутні в крові або інших рідинах організму. Проте можна посилити циркуляцію мікрофілярій, якщо провести тест провокації диетилкарбамазином. Після призначення цього антигельмінтного препарату у малій дозі мікрофілярії більше виходять у периферичне кровоносне русло.
Використовують також ще такі методи:
- ІФА (ELISA, з цільовим виявленням IgE і IgG4 антитіл),
- виявлення циркулюючих паразитарних антигенів за допомогою виготовлених моноклональних антитіл,
- ПЛР.
Детальніші відомості з цієї теми ви можете знайти в статті Вухереріоз.
Детальніші відомості з цієї теми ви можете знайти в статті Бругіоз.
Лікування
Специфічна терапія
Антифілярійна терапія включає застосування івермектину, диетилкарбамазину, рідше — альбендазолу. Зокрема, призначення диетилкарбамазину в дозі 6 мг/кг маси тіла раз на півроку або навіть на рік є достатнім не тільки для загибелі мікрофілярій, але й дорослих гельмінтів. Поєднання деяких з цих препаратів (диетилкарбамазину і альбендазолу) є більш ефективним, аніж застосування поодинці[24]. Івермектин та диетилкарбамазин на сьогодні в Україні не зареєстровано[25].
Інші методи лікування
При приєднанні вторинної інфекції застосовують різні антибіотики. При тяжких косметичних дефектах потрібно проводити косметичну хірургію, де обсяг оперативного втручання визначає ступінь ураження. Іноді потрібно виконати ампутацію кінцівки.
Детальніші відомості з цієї теми ви можете знайти в статті Вухереріоз.
Детальніші відомості з цієї теми ви можете знайти в статті Бругіоз.
Профілактика
Специфічної профілактики (вакцинації) при лімфатичних філяріїдозах не розробили станом на 2016 рік. Головним чинником профілактики є виявлення захворілих для проведення антифілярійної терапії аби розірвати коло циркуляції гельмінтів. Боротьба з виплодом комарів є доцільною тільки на певних невеликих територіях, тому головним способом є запобігання укусам комарів (використання репелентів, антикомаріних сіток, випаровувачів тощо). Носіння закритої одежі у вечірні та нічні часи теж є надважливим.
Пацієнтам з хронічними проявами, такими як слоновість, лімфатичний набряк або водянка рекомендують неухильно дотримуватися правил гігієни і перешкоджати вторинному інфікуванню та прогресуванню хвороби. Велике значення надають освіті громадськості стосовно основних профілактичних заходів проти лімфатичних філяріїдозів.
Див. також
Примітки
- ↑ а б в Disease Ontology — 2016.
- ↑ Drug Indications Extracted from FAERS — doi:10.5281/ZENODO.1435999
- ↑ Nelson, G. 1996. Lymphatic filariasis, p. 294—303. In F. E. G. Cox (ed.), The Wellcome Trust illustrated history of tropical diseases. The Wellcome Trust, London, United Kingdom.
- ↑ Kiple, K. (ed.). 1993. Cambridge world history of human diseases. Cambridge University Press, Cambridge, United Kingdom.
- ↑ Laurence, B. R. 1970. The curse of St Thomas. Med. Hist. 14:352-363
- ↑ Burnell, A. C. 1885. The voyage of Jan Hughen van Linschoten to the East Indies. Volume 1. Hakluyt Society, London, United Kingdom.
- ↑ Chernin, J. 1983. Sir Patrick Manson's studies on the transmission and biology of filariasis. Rev. Infect. Dis. 5:148-166.
- ↑ Eldridge, B. F. 1992. Patrick Manson and the discovery age of vector biology. J. Am. Mosquito Control Assoc. 8:215-220.
- ↑ Grove, D. I. 1990. A history of human helminthology. CAB International, Wallingford, United Kingdom.
- ↑ Manson, P. 1878. On the development of Filaria sanguinis hominis and on the mosquito considered as a nurse. J. Linn. Soc. (Zool.) 14:304-311.
- ↑ Kean, B. H., K. E. Mott, and A. J. Russell (ed.). 1978. Tropical medicine and parasitology: classic investigations. Cornell University Press, Ithaca, N.Y.
- ↑ Low, G. C. 1900. A recent observation on Filaria nocturna in Culex, probable mode of infection in man. Br. Med. J. i:1456-1457.
- ↑ Prout, W. T. 1849. On the nature and treatment of stomach and renal diseases. London, United Kingdom
- ↑ Demarquay, J. N. 1863. Sur une tumeur des bourses contenant un liquide laiteux (galactocèle de Vidal) et renferment des petits entres vermiformes que l'on peut considerée comme des helminthes hematoides a l'état d'embryon. Gaz. Med. Paris 18:665-667.
- ↑ Wucherer, O. E. 1866. Sobre a molestia vulgarmente denominada oppilação ou cançaço. Gaz. Med. Bahia 1:27-29, 39-41, 52-54, 63-64.
- ↑ Lewis, T. R. 1872. On a haematozoon inhabiting human blood, its relation to chyluria and other diseases, p. 241—266. 8th Annual Report of the Sanitary Commission Government of India. Sanitary Commission Government of India, Calcutta.
- ↑ Bancroft, J. 1889. On filaria. Trans. Trans. Intercolonial Med. Congr. Melbourne, p. 49-54.
- ↑ Cobbold, T. S. 1877. Discovery of the adult representative of microscopic filariae. Lancet ii:70-71.
- ↑ Lichtenstein, A. (1927) Filaria-onderzoekte Bireuen. Geneesk. Tijdschr. Neder1.-Indie, 67: 742-9.
- ↑ Brug, S.L. (1927) Een nieuwe Filaria-soort (Filaria malayi), parasiteerende bij den mensch (voorloopige niededeeling) Geneesk Tijdschr. Neder1.-Indie, 67:750
- ↑ Bukcley, JJ.C. (1960) On Brugia gen. nov. for Wuchereria spp. of the 'malayi' group, i.e. W malayi (Brug, 1927), W. parei Buckley, Nelson and Heisch, 1958. W. pahangi Buckley and Edesbn, 1956.
- ↑ H.L. David, J.F. Edeson: Filariasis in Portuguese Timor, with observations on a new microfilaria found in man. Annals of Tropical Medicine and Parasitology 59, 1965.
- ↑ F. Partono, D.T. Aennis, S. Atmosoedjono, S. Oemijati, J.H. Cross: Brugia timori sp.n. (Nematoda: Filarioidea) from Flores Island, Indonesia. Journal of Parasitology 63(3), 1977; S. 540—546.
- ↑ de Kraker ME, Stolk WA, van Oortmarssen GJ, Habbema JD (May 2006). «Model-based analysis of trial data: microfilaria and worm-productivity loss after diethylcarbamazine-albendazole or ivermectin-albendazole combination therapy against Wuchereria bancrofti». Trop Med Int Health 11 (5): 718–28.
- ↑ Державний реєстр лікарських засобів України. Пошук лікарських засобів [1].
Джерела
- Lymphatic Filariasis (Centers for Disease Control and Prevention) [2] (англ.)
- Siddharth Wayangankar, Michael Stuart Bronze Filariasis. Updated: May 20, 2013 Medscape. Infectious Diseases Sections. Parasitic Infections / Chief Editor: Pranatharthi Haran Chandrasekar [3] (англ.)
- WHO. Media centre. Lymphatic filariasis. Fact sheet N°102. Updated May 2015 [4] (англ.)