Кір
| Кір | |
|---|---|
 Типовий макулопапульозний висип на шкірі у ранньому періоді | |
| Спеціальність | інфекційні хвороби |
| Симптоми | гарячка[1], кашель[1], ринорея[1], плямисто-папульозний висипd[1], лімфоаденопатія[1], анорексія[1], діарея[1], симптом Копліка, кон'юнктивіт і діагностична тріада Стімсона |
| Метод діагностики | фізикальне обстеження, симптом Копліка, ІФА і ПЛР[2] |
| Ведення | підтримуюча терапіяd |
| Класифікація та зовнішні ресурси | |
| МКХ-11 | 1F03 |
| МКХ-10 | B05 |
| DiseasesDB | 7890 |
| MedlinePlus | 001569 |
| eMedicine | derm/259 emerg/389 ped/1388 |
| MeSH | D008457 |
| | |
Кір (лат. morbilli, англ. measles / rubeola) — антропонозна інфекційна хвороба, яку спричинює вірус з роду Morbillivirus. Характеризується вираженою автоінтоксикацією, гарячкою, запальними явищами з боку дихальних шляхів, кон'юнктивітом, появою своєрідних плям на слизовій оболонці ротової порожнини (плями Копліка) і папульозно-плямистим висипом на шкірі. Це одне з найбільш заразних вірусних захворювань, його індекс контагіозності наближався до 100 % у довакцинальний період, найбільш сприятливими до кору були діти, тому кір відносять до так званих дитячих інфекційних хвороб.
Історичні відомості
Існує гіпотеза, що збудник кору походить від вірусу чуми великої рогатої худоби в період виникнення тваринництва. Повідомлення про хвороби, що нагадують кір, зустрічаються з VI століття до н. е., проте, перший науковий опис хвороби і його відмінності від натуральної віспи зробив перський лікар Ар-Разі (Разес) 860—932 рр., який написав «Книгу про віспу і кір» (араб. كتاب عن الجدري والحصبة), що її потім переклали лат. Libro de variola vera et morbilli. У XVII столітті клінічні ознаки хвороби докладно описали англійські лікарі Т. Сиденгам та Р. Мортон. З XVIII століття кір розглядають як самостійну нозологію. У 1896 році американський лікар Генрі Коплік описав патогномонічний симптом — плями у ротолотці, які було названо на його честь. Вірусну етіологію захворювання довели 1911 року А. Ендерсон і Д. Гольдбергер. Збудника виділили Д. Ендерс і Т. К. Піблс у 1954 році. Вакцини проти цієї хвороби зробилися доступними з 1963 року, в Україні (тоді в складі СРСР) — з 1968 року.
Актуальність

До початку масової імунізації (1965—1967 рр.) в світі щорічно реєструвалося за різними даними від 130 млн випадків кору і 8 млн смертей[3]. За іншими даними кожні 2-3 рокі відбувалися епідемії, а щорічно помирало 2,6 млн осіб, що становило 5,3 смерті за хвилину[4]. У XX столітті до 1963 року тільки в США спостерігалося в середньому 3 — 4 мільйони випадків кору на рік[5][6], при тому, що щорічний приріст населення становив 4,3 млн[7], смертність від кору коливалася з приблизно 13,3 в 1900 році до 0,03 на 100 000 населення в 1955 році[8]. Кір і на початку XXI століття залишається однією з основних причин смерті серед дітей раннього віку в світі, незважаючи на наявність досить безпечної та ефективної вакцини. У 2015 році в світі було зафіксовано 134 тисячі випадків смерті від кору — кожного дня гинуло близько 367, або кожну годину — 15. Завдяки вакцинації проти кору протягом 2000—2015 років у світі смертність знизилася на 79 %. У 2016 році відбулося 89 780 смертей в світі — вперше кількість смертей від цієї хвороби глобально знизилася нижче 100 000 випадків за рік. Того ж року приблизно 85 % дітей у світі отримали одну дозу вакцини проти кору до їхнього першого дня народження за допомогою планової вакцинації порівняно з 73 % у 2000 році.
Упродовж 2000—2015 років вакцинація від кору запобігла приблизно 20,3 мільйона випадків смерті[4]. Станом на 27 вересня 2016 року регіон Америки ВООЗ проголосила вільним від поширення кору внаслідок проведення 22-річної кампанії вакцинації.[9]. В Європі 42 країни з 53 перервали ендемічну передачу хвороби. Данія, Іспанія і Велика Британія повністю елімінувала кір на своїх теренах[10] Згідно з повідомленням ВООЗ від 26 жовтня 2017, хоча політика глобальної вакцинації від кору щорічно рятує від смерті в світі близько 1,3 млн життів, але протягом 2016 року від цієї хвороби померло щонайменше 90 тисяч людей[11]
Упродовж 2017—2019 років в Україні триває епідемія кору. Згідно з повідомленням Європейського регіонального бюро ВООЗ у 2017 році захворюваність на кір в Європі зросла на 400 %. Серед країн, які постраждали від кору найбільше, — Румунія з 5562 випадками хвороби, Італія з 5006 випадками та Україна з 4767 випадками. Всього у країнах Європи у 2017 році було зареєстровано 21 315 випадків кору, 35 хворих померло. Експерти ВООЗ пов'язують це з «цілою низкою труднощів, зокрема зі зниженням загального охоплення плановою імунізацією, стабільно низьким охопленням імунізацією маргінальних груп, перебоями у постачанні вакцин і неефективною роботою систем епідеміологічного нагляду». «Кожний новий випадок кору в Європі нагадує нам про те, що невакциновані діти і дорослі, де б вони не жили, залишаються в групі ризику інфікування і самі можуть сприяти подальшому поширенню хвороби», — повідомила директор Європейського регіонального бюро ВООЗ Жужанна Якаб[12]. З початку 2019 року найбільша кількість хворих на кір в Європі зареєстрована в Україні — більше 25 тисяч, що становить 70 % від усіх випадків кору на континенті[13]
Упродовж 2018 року в світі від кору померло більше 140 тисяч людей, переважно дітей до 5-річного віку[4].
Етіологія
| Вірус кору | ||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|
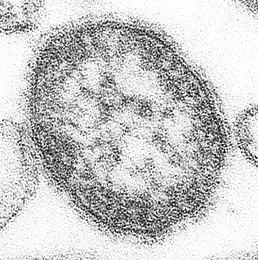 Вірус кору під мікроскопом
| ||||||||||||
| Класифікація вірусів | ||||||||||||
| ||||||||||||
| Measles virus | ||||||||||||
Посилання
| ||||||||||||
|
Збудник захворювання — вірус кору, походить з роду Morbillivirus, належить до родини Paramyxoviridae. Вірус кору, окрім типової гострої форми, має відношення до такого тяжкого захворювання як підгострий склерозуючий паненцефаліт. Вважається, що до захворювання призводить персистуючий, резистентний до імунної відповіді з подальшою мутацією вірус кору. Підгострий склерозуючий паненцефаліт зустрічається в 1 з 100 000 хворих, що перехворіли на кір.
На відміну від вірусу грипу віруси кору не мають тваринного резервуара. Існує тільки один серотип РНК-вмісного вірусу кору. Вірус має гемагглютинін- і гемолізинактивні властивості. На відміну від інших параміксовірусів вірус кору не має нейрамінідазної активності. Культивується на клітинах нирок людини і мавп. Отримано атенуйовані штами вірусів кору, які використовуються в живій протикоровій вакцині.
Мало стійкий у довкіллі — він швидко інактивується під впливом сонячного світла, ультрафіолетових променів, при нагріванні до 50 °С, під впливом дезінфекційних засобів. Але вірус кору залишається вірулентним в аерозолі протягом одної години після потрапляння з організму хворого у довкілля. При кімнатній температурі зберігає активність до 1—2 діб, при низькій температурі — протягом кількох тижнів.
Епідеміологічні особливості
Єдине джерело інфекції — це хвора людина.
Механізм передачі інфекції — повітряно-крапельний. Зараження відбувається через вдихання з повітря найдрібніших крапель (аерозолю) слизу, що містять віруси, які потрапили в повітря при чханні, кашлі або розмові хворої на кір людини. Збудник потрапляє до організму через верхні дихальні шляхи або кон'юнктиви.
У Північній півкулі, захворюваність має тенденцію до зростання в зимовий період. У тропічних регіонах епідемічні підйоми менш виражені. У довакцинальну епоху максимальна кількість випадків захворювання була відмічена у дітей віком 5 — 9 років. До 20 річного віку більше 90 відсотків виявляли лабораторні ознаки перенесеного кору. З введенням вакцини від кору стався зсув захворюваності у бік підлітків та дорослих у країнах з ефективною програмою вакцинації. У більшості бідних країн епідемічна ситуація щодо захворюваності на кір залишається нестабільною і в XXI столітті. Природна сприйнятливість людей дуже висока, постінфекційний імунітет зазвичай зберігається протягом усього життя. Повторні захворювання на кір вкрай рідкісні, зумовлені порушенням імунної системи.
Патогенез
Вхідними воротами для вірусу кору є епітелій носоглотки або кон'юнктив. Через 2—3 дні після інвазії і реплікації вірусу в епітелію і регіонарних лімфатичних вузлах відбувається первинна вірусемія з подальшим поширенням інфекції у органи системи мононуклеарних фагоцитів (СМФ). Існує і друга хвиля вірусемії, що відбувається через 5—7 днів після первинного інфікування. Вірус кору розмножується також у шкірі, нирках і сечовому міхурі.
Навіть при неускладнених формах кору в гіперплазованих лімфоїдних тканинах, зокрема в лімфатичних вузлах, мигдаликах, селезінці, вилочковій залозі, і апендикулярній тканині у продромальний період спостерігаються досить характерні зміни — кругло клітинна інфільтрація та наявність багатоядерних гігантських ретикулоендотеліоцитів (клітини Вортіна-Фінкельдея). Плями Копліка і корова екзантема, як вважають, є результатом реакції гіперчутливості уповільненого типу.
Корова пневмонія майже завжди має інтерстиціальний характер. Епітелій дихальних шляхів некротизується, що сприяє приєднанню вторинної бактеріальної інфекції. Патологічні зміни у фатальних випадках кору як правило є результатом комбінованого впливу вірусної та вторинної бактеріальної інфекції. З 3-го дня висипання вірусемія різко знижується, а з 4-го дня вірус зазвичай не виявляється. З цього часу в крові починають з'являтися віруснейтралізуючі антитіла.
Під час корової інфекції спостерігається значне порушення клітинного імунітету. Можливість вироблення стерильного довічного імунітету незважаючи на тимчасову імуносупресію має назву «імунологічний парадокс кору». Сучасні теорії свідчать на користь автоімунних реакцій при кору, як можливої причини виникнення у різні терміни після перенесеної хвороби уражень центральної нервової системи (гострий та підгострий коровий паненцефаліт, підгострий склерозуючий паненцефаліт).
Клінічні ознаки
Класифікація
Етапи класичної корової інфекції можна розділити на наступні клінічні періоди:
- інкубаційний,
- продромальний,
- висипання
- відновлення.
Згідно з Міжнародним класифікатором хвороб-10 виділяють:
- Кір, ускладнений енцефалітом (G05.1)
- Кір, ускладнений менінгітом (G02.0)
- Кір, ускладнений пневмонією (J17.1)
- Кір, ускладнений середнім отитом (Н67.1)
- Кір з кишковими ускладненнями (B05.4)
- Кір з іншими ускладненнями (B05.8)
- Кір без ускладнень (B05.9)
У клінічній класифікації розрізняють типовий і атиповий (мітігований, абортивний, стертий, безсимптомний) кір. Типова форма має звичайні ступені тяжкості: легкий, середній та тяжкий.
Інкубаційний період
Інкубаційний період триває 8-17 днів, в середньому 11-13. Однак за умов отримання постконтактної профілактики імуноглобуліном або плазмою крові він подовжується до 21-го дня.
Продромальний період
Початок захворювання гострий. Визначається появою гарячки, загальних автоінтоксикаційних проявів, кон'юнктивіту, нежиті, кашлю. На початку перебігу нагадує грип або звичайну ГРВІ, що нерідко призводить до діагностичних помилок. Кон'юнктивіт може супроводжуватися сльозотечею або світлобоязню. Одночасна наявність у хворого кашлю, нежиті та кон'юнктивіту становить діагностичну тріаду симптомів — «корову тріаду Стімсона». Також виявляється симптом Стімсона — поперечна дрібна червона лінія кон'юнктивального запалення, різко розмежована вздовж краю повік. Гарячка іноді може бути дуже високою, до 40°С і більше. Продромальний період зазвичай триває 2—3 дні, але іноді може розтягуватися до 8. Патогномонічним симптомом у продромальному періоді вважається поява енантеми, відомої як плями Копліка[14]. Ці плями з'являються за 48 годин до появи типової корової екзантеми.
Плями Копліка являють собою білувато-сіруваті елементи діаметром від 1 до 3 мм, що оточені гіперемованою каймою та розташовані на слизовій оболонці рота навпроти кутніх зубів, хоча можуть також поширюватися і на інші відділи слизової оболонки рота та на піднебіння. Їх описують як «крупинки солі на червоному тлі». Плями Копліка згодом можуть зливатися і зазвичай існують від 12 до 72 годин, але у дорослих можуть бути виявлені аж до 2 днів висипу на шкірі.

Окрім того, на м'якому і твердому піднебінні може з'явитися ще й неспецифічна енантема, відома як симптом Форчгеймера, — невеликі петехії, які передують безпосередньо появі висипу на шкірі. Плями Копліка та неспецифічна енантема являть собою фокуси дегенерації, некрозу і ороговіння епітелію. Інколи в цей період на шкірі може виникнути нетривала блідо-рожева крапчаста скарлатиноподібна або плямиста висипка (так званий «раш-висип»). У пацієнтів з тяжкою формою кору розвивається генералізована лімфаденопатія і спленомегалія (збільшення селезінки).
Період висипання
Відбувається новий підйом температури до 39—40°С, стан хворого значно погіршується, тому що наростає інтоксикація. Період висипань характеризується посиленням нежитю, кашлю, появою осиплості чи захриплості голосу, відзначають світлобоязнь, сльозотечу. Помірно виражені тахікардія й артеріальна гіпотензія. У неврологічному статусі відзначають млявість, сонливість, відмову від їжі, у тяжких випадках марення і галюцинації.
Іноді спостерігається ураження шлунково-кишкового тракту: зниження апетиту, нудота і блювання, нерясна діарея.
Корова екзантема характеризується етапністю висипань:
- в 1-й день елементи висипу з'являються за вухами, на волосистій частині голови, потім того ж дня виникають на обличчі та шиї, верхній частині грудної клітки;
- на 2-й день висип з'являється на тулубі, руках і стегнах;
- на 3-й день висип захоплює гомілки та стопи, а на обличчі починає бліднути.
Найбільш густо елементи висипу розташовані на обличчі, шиї і верхній частині тулуба. Висипання складаються з плям та папул неправильної форми (макулопапульозний), діаметр папул, як правило, понад 10 мм. Кількість плям у сотні разів перевищує кількість папул. Елементи висипу схильні до злиття, утворюючи складні фігури з фестончастими краями. Однак навіть при самій густій висипці можна виявити ділянки зовсім нормальної шкіри. У тяжких випадках на тлі корової екзантеми можна помітити крововиливи (петехії). Загалом, масштаби і ступінь злиття висипу корелює з тяжкістю захворювання. Висип зазвичай не поширюється на долоні та підошви.

Низхідна послідовність висипань характерна для кору і служить дуже важливою диференційно-діагностичною ознакою. У дорослих висип буває рясніший, ніж у дітей. Клінічне поліпшення, як правило настає протягом 48 годин після появи висипу на шкірі. До 5-го дня від початку висипання всі елементи висипу або зникають, або заміщуються пігментацією, а потім настає висівкоподібне лущення. Пігментація зберігається 1—1,5 тижні.
Період відновлення
У період відновлення відбувається виражена астенія (підвищена стомлюваність і виснаження з вкрай нестійким настроєм, ослабленням самовладання, порушенням сну, неспроможністю до тривалого розумового і фізичного напруження, дратівливою слабкістю, афективною лабільністю з переважанням зниження настрою), зниження опірності до впливу бактерій внаслідок стану анергії. Кашель може зберігатися протягом одного-двох тижнів після зникнення висипань.
Оскільки корова інфекція може спричинити короткочасну імуносупресію, у хворих можуть активізуватися латентні інфекції, зокрема, туберкульоз.
Слід відмітити, що навіть у імунокомпетентних осіб віком за 20 років перебіг кору переважно більш тяжкий, ніж у дітей, часто пізня поява шкірних висипань, сильніші катаральні прояви з боку дихальних шляхів, геморагічні прояви, нерідко виникають біль у животі та діарея, з'являються пневмонія, інші мікробні суперінфекції. Прогноз перебігу може бути серйозним за умов дефіциту харчування і наявності імунодефіциту.
Перебіг типового кору різного ступеня тяжкості
- Легкий — характеризує задовільний стан хворого, температура тіла підвищена максимально до 38,5°С. Елементи висипу неяскраві, нерясні, плямисто-папульозного характеру, зі слабко вираженою тенденцією до злиття і блідою пігментацією.
- Середньотяжкий — виразний синдром інтоксикації, самопочуття хворого порушується значно, відзначається нечасте блювання, зниження апетиту, температура тіла підвищується аж до 39,5°С, висип рясний, яскравий, велика кількість папульозних елементів, схильних до злиття.
- Тяжкий — синдром інтоксикації значний, часто є судоми, зміна свідомості, рясне блювання, температура тіла понад 39,5 °С, відзначають значні геморагічні прояви.
Мітігований кір
Атипова форма, що розвивається після пасивної імунізації імуноглобуліном або після введення в інкубаційному періоді за інших причин препаратів крові, плазми, кріопреципітату, і, дуже рідко, після активної імунізації вакциною проти кору. Мітігований кір відрізняється від типового кору більш тривалим інкубаційним періодом, легким перебігом з мало вираженим інтоксикаційним синдромом або його відсутністю взагалі, скороченим продромальним періодом. Плями Копліка зазвичай відсутні. Висип часто зберігає типовий вигляд, але при цьому практично не має етапності та може виникати одночасно по всій поверхні тулуба і кінцівок, або мати незвичайну для типового кору висхідну послідовність.
Висипання при мітігованому кору можуть також відрізняється від типового тим, що екзантема може мати компоненти кропив'янки і звичайно з'являється спочатку на щиколотках і зап'ястках. Слід наголосити, що попри легкий перебіг захворювання пацієнти з мітігованим кором залишаються небезпечним джерелом інфекції.
Абортивний кір
Починається як типова форма, але переривається через 1—2 дні від початку висипань. Висип з'являється переважно на обличчі та тулубі, підвищення температури тіла відбувається звичайно тільки в перший день висипань. Також трапляються субклінічні варіанти кору, які верифікуються тільки при серологічному дослідженні парних сироваток крові.
Кір у вагітних
Приблизно в третині випадків, особливо в стадії висипання, настають передчасні пологи, що пов'язано з крововиливами у плаценту і матку. Часто спостерігають ускладнення — бактеріальний бронхіт, пневмонії і післяпологові септичні захворювання. У 15 % випадків виникнення кору в перші тижні вагітності може надалі призвести до каліцтв плоду, можливе його внутрішньоутробне зараження.
Ускладнення
Кір спричинює істотне зниження імунітету, тому хворі на кір чутливі до іншої бактеріальної інфекції, яка призводить до ускладнень. Пропорційно тяжкості перебігу можуть розвиватися ускладнення:
- Середній отит — найчастіше ускладнення у молодому віці.
- Бактеріальний бронхіт.
- Ларингіт, який часто у дітей ускладнюється несправжнім крупом.
- Пневмонія. У підлітків і дорослих вона є бактеріальною, тоді як у маленьких дітей, що не отримали пасивний імунітет від матері, можливий розвиток смертельної первинно вірусної пневмонії.
- Енцефаліт — приблизно у 1 з 1000 дорослих хворих на кір розвивається енцефаліт, який має тяжкий перебіг, серед дітей з частотою 1:10000-15000[15]. Смертність сягає 40 %, або по видужанню у хворого залишаються серйозні неврологічні наслідки.
- Підгострий склерозуючий паненцефаліт — повільна форма корового енцефаліту. Найчастіше зустрічається у дітей, які перенесли кір до дворічного віку. Розвивається через кілька років після захворювання і зазвичай за кілька місяців призводить до деменції і смерті, зустрічається з частотою більше 1:1000000[15].
Діагностика
Зауважте, Вікіпедія не дає медичних порад! Якщо у вас виникли проблеми зі здоров'ям — зверніться до лікаря. |
Клініко-епідеміологічна діагностика
Клінічні критерії діагностики ґрунтуються на комплексі основних клінічних проявів:
- у катаральному періоді — інтоксикація, нежить з рясними виділеннями, нав'язливий грубий, «гавкаючий» кашель, осиплість чи захриплість голосу, виражений кон'юнктивіт з набряком повік, ін'єкцією судин склер і гнійним виділенням, фотофобія, корова тріада Стімсона, нарешті поява кардинального патогномонічного симптому — плям Копліка на 3—5-й день хвороби.
- яскрава плямисто-папульозна екзантема, що має тенденцію до злиття на незміненому фоні шкіри, її етапність.
Наявність в анамнезі факту контакту з хворим на кір додає вірогідності діагнозу у клінічно непевних випадках.
Специфічна діагностика
- Серологічні методи — для підтвердження кору використовується визначення в крові антитіл (імуноферментний аналіз (ІФА), реакція пасивної гемаглютинації (РПГА) тощо). Оскільки класу IgM не можуть бути виявлені протягом перших днів, дослідження необхідно проводити з 3-го дня після появи висипу й протягом одного місяця після, щоб уникнути хибно-негативних результатів дослідження антитіл IgM до краснухи;
- Для більш пізнього підтвердження використовується дослідження парних сироваток, яке демонструє у випадку кору більш ніж 4-кратне зростання антитіл класу IgG у сироватках між гострим періодом і періодом реконвалесценції. IgG антитіла можуть бути виявлені через 4 дні після початку висипання, хоча в більшості випадків IgG антитіла виявляються приблизно через тиждень після появи висипки.
- Пацієнти з підгострим склерозируючим паненцефалітом мають незвичайно високі титри антитіл кору в сироватці крові та спинномозковій рідині.
- Вірус кору може бути ізольований з мазків носоглотки. Вірусне генотипування в референс-лабораторії може визначити, чи є ізоляти вірусу ендемічними або імпортованими. У пацієнтів з пригніченим імунітетом, які, погано відповідають утворенням антитіл, серологічне підтвердження кору може бути неможливим і єдиним методом стає виділення вірусу з інфікованих тканин або визначення антигену від кору методом імунофлуоресценції. Використовують також у розвинених країнах визначення РНК вірусу в полімеразній ланцюговій реакції (ПЛР).
Лікування
Тривалість постільного режиму залежить від ступеня інтоксикації та її тривалості. При розвитку діареї можливе застосування відповідної дієти, в інших випадках вона недоцільна. Проводять догляд порожнини рота і очей. Етіотропна терапія не розроблена. З інтоксикацією борються призначенням великої кількості рідини. У перші доби висипного періоду доцільна парентеральна дезінтоксикація сольовими та глюкозними розчинами.
Також призначають антигістамінні, відхаркувальні препарати. Так, у разі виникнення тяжкої гарячки за відсутності її зниження через адекватну детоксикацію застосовуються жарознижувальні лікарські засоби різного механізму дії (парацетамол, ібупрофен, диклофенак тощо). Існують повідомлення про позитивний ефект інтерферону у разі його призначення в ранні терміни хвороби дорослим хворим. Антибіотики при типовому перебігу не призначаються. Вони показані за умови появі бактеріальних ускладнень. Вітамін A двома дозами від 50000 до 200000 ОД (залежно від віку) знижує ризик розвитку сліпоти, також зменшує смертність у дітей до 2 років, хоча і не запобігає та не лікує захворювання.[16][17][18]
Профілактика

Здійснюють своєчасне виявлення та ізоляцію хворих. Ізоляція хворих необхідна з початку продромального періоду аж до 4-ї доби після появи висипань. Контактним особам встановлюють карантин з 9-го дня по 21-й день від початку контакту. Дезінфекцію проводять в осередку як під час активності його, так і кінцеву.
Для активної імунопрофілактики кору застосовують живу корову вакцину. Її прищеплюють дітям, що не хворіли на кір, з 12—15-місячного віку. Ревакцинацію проводять так само, як і вакцинацію, одноразово в 6 років. Її мета — захист дітей, у яких з тієї чи іншої причини поствакцинальний імунітет не сформувався. Імунізація не менше 95 % дітей у популяції забезпечує гарний захисний ефект. Використовують протикорову вакцину MMR[19].
Дорослі, народжені до 1957 року, вважаються імунізованими проти кору. Особам, народженим пізніше, необхідно введення не менше однієї дози вакцини при відсутності медичних протипоказань, факту перенесеної інфекції в анамнезі або лабораторно підтвердженого імунітету (наявності антитіл класу IgG в крові).
Ускладнення після введення вакцини
При введенні живої протикорової вакцини у 25-50 % щеплених з'являється різної виразності нетривала гарячкова реакція. У деяких випадках вона нагадує мітігований кір. Однак інкубаційний період укорочений до 9-10 днів. Відзначається підвищення температури тіла (іноді значне), кашель, нежить, нерясний макулопапульозний висип. У окремих дітей можуть бути судоми і блювання. Люди з вакцинальною реакцією для оточення не є небезпечними. У осіб з імунодефіцитом введення живої протикорової вакцини може спричинити дуже тяжку реакцію. Щеплення таких осіб протипоказане.
Детальніші відомості з цієї теми ви можете знайти в статті Вакцина проти кору.
Спалахи кору
Нідерланди (1999—2000)
Спалах у релігійній спільноті та школах у Нідерландах ілюструє вплив кору на невакциноване населення[20]. Населення в декількох провінціях, де сталися спалахи, мало високий рівень імунізації, за винятком одного з релігійних напрямків, яке традиційно не сприймає вакцинацію. Серед 2961 випадку кору було 3 смерті і 68 госпіталізацій. Це показує, що кір може призводити до смерті навіть в індустріальних країнах.
Ірландія (2000)
З кінця 1999 по літо 2000 тривав спалах кору в Північному Дубліні, Ірландія. У цей час середній по країні рівень імунізації впав нижче 80 %, а в Північному Дубліні склав близько 60 %. З 300 захворілих 100 було госпіталізовано. Три дитини загинули, було певна кількість тяжких форм, деяким для одужання знадобилася штучна вентиляція легенів[21][22].
Румунія (2016—2017)
У Румунії відбулася епідемія, осередок якої поширився за допомогою кочового населення, за осінь 2016 — зиму 2017 від кору померло 17 дітей та було інфіковано тисячі[23][24]. За період лютий 2016 — березень 2017 інфіковано на 3 400 осіб більше, ніж за аналогічний період попереднього року, коли захворіло лише 7 і не було жодної смерті. За словами місцевого міністра охорони здоров'я, Флоріна Богуда[ro], у країні однією дозою вакцини щеплено лише 80 %, другою — лише 50 %. Згідно з рекомендацією ВООЗ, вакцинація проти кору має охоплювати 95 % популяції[23].
Україна (2017—2018)
За даними Міністерства охорони здоров'я через відмови від вакцинацій[25] на початок вересня 2017 року зареєстровано 1627 випадків кору. Двоє дітей у Одеській області померли[26]. На початок 2018 року триває спалах хвороби в Україні, переважно серед дітей, що є відображенням значного зменшення обсягу щеплень у дитячій популяції, яка охоплює за даними МОЗ менше 50 % дитячого населення України. У травні 2018 року зафіксовано підвищений ріст захворювання. За даними Центру громадського здоров'я МОЗ України, за 21-й тиждень 2018 року на кір захворіли 1334 людини (з них 522 дорослих і 812 дітей).[27]
Мадагаскар (2018—2019)
З 4 жовтня 2018 по 7 січня 2019 р. Міністерство охорони здоров'я Мадагаскару повідомило про 19 539 випадків кору і 39 смертей від нього (летальність 0,2 %). Повідомлялося про випадки в 66 з 114 районів у всіх 22 регіонах країни. Спалах поширився в густонаселених містах, включаючи Томасіна, Махаджанга, Антсірабе, Толіара і столицю Антананаріву. У поточній епідемії діти віком від 1 до 14 років становлять 64 % від загальної кількості випадків. Віковий розподіл у цій групі наступний: до п'яти років — 35 %, 5-9 років — 22 %, 10-14 років — 19 %. Національна програма імунізації рекомендує рутинну вакцинацію проти кору для дітей у віці від 9 місяців. За даними ВООЗ та Міжнародного дитячого надзвичайного фонду ООН (ЮНІСЕФ), охоплення вакцинацією проти кору на Мадагаскарі у 2017 році становило 58 %. Мадагаскар має найбільшу частку недоїдання серед дітей у віці до п'яти років (47 %) в африканському регіоні, що може збільшити ризик серйозних ускладнень і смерті від кору. Циркулюючий генотип вірусу у поточній епідемії — це В3, що зазвичай зустрічається в Африці та Європі. Проте, у сусідніх країнах не було зареєстровано жодних випадків кору з можливістю зараження на Мадагаскарі, а епідеміологічні розслідування на Мадагаскарі не показали жодного зв'язку з випадками з країн, що мають спалах кору в Африці чи Європі. Епідемія кору відбулася одночасно з епідемією чуми в країні, що повторюється сезонно. У 2003 та 2004 роках Мадагаскар пережив спалахи кору, відповідно 62 233 та 35 558 випадків[28].
Туніс
З 1 січня по 30 квітня 2019 року Міністерство охорони здоров'я Тунісу повідомило про великий спалах кору в країні. Усього було зареєстровано 3 141 підозрюваний випадкок, з яких 909 (28,9 %) були лабораторно підтверджені, і 1 236 (39,4 %) епідеміологічно пов'язаних випадків, зокрема зафіксовано 30 смертей (коефіцієнт летальності = 1,0 %). Кількість зареєстрованих випадків кору перевищило середньорічну кількість (12 випадків), зареєстрованих за останні 10 років в країні, причому найбільша кількість (48 випадків) була в 2012 році[29].
Примітки
- ↑ а б в г д е ж Oxford Handbook of Paediatrics — 2 — 2013. — P. 706. — ISBN 978-0-19-960830-0
- ↑ https://www.cdc.gov/vaccines/pubs/surv-manual/chpt07-measles.html
- ↑ Руководство по инфекционным болезням / Под ред. В. М. Семенова. — М.: МИА, 2008. — 745 с. / с. 607—608 (рос.)
- ↑ а б в Measles. 5 December 2019. Key facts. [1] (англ.)
- ↑ National Vaccine Information Center. What is the History of Measles in America and Other Countries? [2]
- ↑ Centers for Disease Control and Prevention Measles History [3] (англ.)
- ↑ Sabin, A. B., Probleme der Masernimpfung, Sozialpädiatrie 3, 1981, 57–59. (нім.)
- ↑ Vaccines (Part II): Hygiene, Sanitation, Immunization, and Pestilential Diseases. Miguel A. Faria, Jr., MD Vaccines — Kill or Cure? [4] (англ.)
- ↑ WHO/Pan American Health Organization. Region of the Americas is declared free of measles [5]
- ↑ Measles no longer endemic in 79 % of the WHO European Region. Press release. Copenhagen, 26 September 2017 [6] (англ.)
- ↑ WHO. Media centre Substantial decline in global measles deaths, but disease still kills 90 000 per year. [7] (англ.)
- ↑ WHO Regional Office for Europe. Europe observes a 400 % increase in measles cases in 2017 compared to previous year. Press release. Copenhagen, 19 February 2018 [8] (англ.)
- ↑ WHO. Emergencies preparedness, response. Measles — European Region. Disease outbreak news — update 6 May 2019 [9] (англ.)
- ↑ За часів СРСР були відомі як плями Бельського-Філатова-Копліка.
- ↑ а б Д-р Карин Элизабет Михаэль-Мюллер Частота осложнений при кори. Impf-Report 18–19, 2006, S. 24–29 (рос.)
- ↑ Measles. www.who.int (англ.). Процитовано 3 січня 2021.
- ↑ Measles Treatment & Management: Approach Considerations, Supportive Care, Antiviral Therapy. 23 березня 2020. Процитовано 3 січня 2021.
- ↑ Frequently Asked Questions about Measles :: Washington State Department of Health. www.doh.wa.gov. Процитовано 3 січня 2021.
- ↑ Розділ Measles У: Epidemiology & Prevention of Vaccine-Preventable Diseases — «The Pink Book», 9te Edition, Public Health Foundation, S. 131—170.(англ.)
- ↑ Measles Outbreak ---- Netherlands, April 1999--January 2000. Morbidity and Mortality Weekly Report[en], Centers for Disease Control and Prevention. 49 (14): 299—303. 14 квітня, 2000. Процитовано 2 листопада 2006.
- ↑ Measles outbreak feared. BBC News. 30 травня, 2000. Процитовано 23 листопада 2007.
- ↑ McBrien J, Murphy J, Gill D, Cronin M, O'Donovan C, Cafferkey M (2003). Measles outbreak in Dublin, 2000. Pediatr Infect Dis J[en]. 22 (7): 580—4. PMID 12867830.
- ↑ а б Measles kills 17 unvaccinated children in Romanian outbreak [Кір убила 17 невакцинованих дітей у спалаху в Румунії] (англ.). SBS[en]. 13.03.2017.
{{cite web}}: Обслуговування CS1: Сторінки з параметром url-status, але без параметра archive-url (посилання) - ↑ Ministrul Sanatati face apel la vaccinare: Epidemia de rujeola s-a declansat de la o populatie nomada, fiind inregistrate pana acum 3.446 de cazuri, din care 17 decese [Міністр охорони здоров'я закликає до вакцинації: Епідемія кору, що мала вогнище серед кочового населення, до цього часу зареєстровано 3446 випадків, у тому числі 17 випадків смерті.] (рум.). HotNews.ro. 10.03.2017.
{{cite web}}: Обслуговування CS1: Сторінки з параметром url-status, але без параметра archive-url (посилання) - ↑ Проти щеплень іде інформаційна війна, а владі байдуже – Комаровський. Радіо «Свобода». 20.11.2015. Процитовано 30.09.2017.
{{cite web}}: Cite має пустий невідомий параметр:|trans title=(довідка)Обслуговування CS1: Сторінки з параметром url-status, але без параметра archive-url (посилання) - ↑ Щоби зупинити поширення кору у трьох областях зі спалахом, Міністерства охорони здоров'я та освіти і науки вводять застережні заходи. МОЗ України. 29.09.2017. Процитовано 29.09.2017.
{{cite web}}: Cite має пустий невідомий параметр:|trans title=(довідка)Обслуговування CS1: Сторінки з параметром url-status, але без параметра archive-url (посилання) - ↑ Rbc.ua. Кір в Україні: за минулий тиждень захворіли 1334 людини. РБК-Украина (укр.). Процитовано 26 червня 2018.
- ↑ WHO. Emergencies preparedness, response. Measles — Madagascar. Disease outbreak news. 17 January 2019 [10] (англ.)
- ↑ WHO. Emergencies preparedness, response. Measles — Tunisia. Disease outbreak news. 9 May 2019 [11] (англ.)
Джерела
- Інфекційні хвороби (підручник) (за ред. О. А. Голубовської). — Київ: ВСВ «Медицина» (2 видання, доповнене і перероблене). — 2018. — 688 С. + 12 с. кольор. вкл. (О. А. Голубовська, М. А. Андрейчин, А. В. Шкурба та ін.) ISBN 978-617-505-675-2 / С. 265—270
- Возіанова Ж. І. Інфекційні і паразитарні хвороби: У 3 т. — К.: «Здоров'я», 2003. — Т.3.; — 848 с. ISBN 5-311-01326-5 / с. 738—763
- В. А. Постовит Детские капельные инфекции у взрослых. Издательство: СПб: Теза. 1997, 392 стр. ISBN 5-88851-025-4 / с. 149—203 (рос.)
- Руководство по инфекционным болезням / Военно-мед. акад.; Под ред. Ю. В. Лобзина. — 3-е изд., доп. и перераб. — СПб.: Фолиант, 2003. — часть 1, с. 93-96 (рос.)
- Инфекционные болезни: национальное руководство / Под ред. Н. Д. Ющука, Ю. Я. Венгерова. — М. : ГЭОТАР-Медиа, 2009. — 1040 с.— (Серия «Национальные руководства») ISBN 978-5-9704-1000-4 / с. 801—808 (рос.)
Література
- Горленко О. М., Поляк М. А., Поляк-Товт В.М. Кір у дітей: ендоекологія, вакцинація, глистна асоціація: монографія. — Ужгород: Поліграфцентр «Ліра», 2019. — 246 с. ISBN 978-617-596-289-3
Посилання
- Сторінка про кір на сайті Likar.org.ua [недоступне посилання з квітень 2019]
- Кір — HealthApple.info
- WHO.int — 'Initiative for Vaccine Research (IVR): Measles', Всесвітня організація охорони здоров'я (WHO) (англ.)
- Centers for Disease Control and Prevention Measles (Rubeola) [12] Page last updated: June 9, 2017 (англ.)
- Тетяна Святенко, Олена Шевченко. КІР (MORBILLI): Симптоми кору, діагностика і лікування кору. family-doctor.com.ua, 27.02.2017
- Кір, краснуха, вітряна віспа — відмінності у дітей [неавторитетне джерело]

