Цукровий діабет
| Цукровий діабет | |
|---|---|
 Символ боротьби з цукровим діабетом (затверджено ООН у березні 2006 р.) | |
| Спеціальність | діабетологіяd і ендокринологія |
| Симптоми | поліурія, полідипсія і поліфагія |
| Метод діагностики | клінічний аналіз крові, біохімічний аналіз крові, клінічний аналіз сечі, глюкозотолерантний тест, глікований гемоглобін, моніторинг рівня глюкози у кровіd, тест на глюкозуd, неінвазивний монітор глюкозиd і глікемія |
| Диференціальна діагностика[en] | нецукровий діабет |
| Препарати | chromium picolinated[1], voglibosed[2], Insulin Lisprod[3] і метформін |
| Класифікація та зовнішні ресурси | |
| МКХ-10 | E10-E14 |
| MedlinePlus | 001214 |
| eMedicine | med/546 emerg/134 |
| MeSH | D003920 |
| SNOMED CT | 73211009 |
| | |
Цукро́вий діабе́т (лат. diabetes mellītus, від грец. διαβήτης — «надмірне сечовипускання») — група ендокринних захворювань, які виникають внаслідок абсолютної чи відносної недостатності гормону інсуліну, появи інсулінорезистентності, внаслідок чого формується гіперглікемія — стійке підвищення рівня глюкози у крові.
Захворювання характеризується хронічним перебігом і порушенням усіх видів обміну речовин: вуглеводного, жирового, білкового, мінерального і водно-сольового.[4] Характерними симптомами є невгамовна спрага (полідипсія), порушення харчової поведінки, яке проявляється підвищеним апетитом (поліфагія), та надмірне сечовиділення (поліурія), однак ці симптоми можуть бути слабко вираженими, якщо рівень глюкози в крові підвищений помірно.
Цукровий діабет слід відрізняти від нецукрового діабету, при якому теж відбувається поліурія та полідипсія, але не через порушення вироблення інсуліну, а внаслідок ураження задньої частки гіпофізу або гіпоталамусу.

Діабет — одне з перших відомих людству захворювань. Вперше стан «надмірного виділення сечі», що є одним із симптомів діабету, було описано ще 1550 року до н. е. у давньоєгипетському папірусі Еберса. Індійські лікарі приблизно в той же час знали це захворювання і називали його «медова сеча», відзначаючи, що солодка на смак сеча приваблює мурах.[5][6]
Термін «діабет» з іонійського діалекту давньогрецької означає «протікання», а з латинської — «сифон». За різними джерелами його вперше вжив Аполоній з Мемфіса (230 р. до н. е.),[5][6], або Аретей з Каппадокії[7], або ж Деметрій з Апамеї.[8] В основу такої назви лягло уявлення про те, що під час захворювання вжиті рідини проходять через тіло у незмінному стані як через трубку. Лікарі Стародавньої Греції, Індії, Китаю та Японії, а пізніше — й арабські дослідники описали багато симптомів та ускладнень цукрового діабету та пропонували різні методи його лікування. Переважала думка про те, що діабет є хворобою нирок.[8]
Вивчення цукрового діабету відновилось в Епоху Відродження завдяки працям Парацельса. До кінця XVII століття з'явилась нова концепція цього захворювання: воно більше не розглядалось як наслідок неправильної роботи нирок, а як системний розлад, пов'язаний із травленням. Такі зміни в розумінні діабету відбулися переважно завдяки дослідженням Томаса Вілліса, який 1670 року виявив солодкий смак не тільки у сечі, а й у крові діабетиків, та Метью Добсона, що 1776 року встановив наявність цукру в крові та сечі пацієнтів.[7][8]
Роль підшлункової залози у розвитку цукрового діабету остаточно довели Йозеф фон Мерінг та Оскар Мінковський. 1889 року вони зробили панкреатомію (видалення підшлункової залози) собаці, внаслідок чого в нього розвинувся діабет. Пізніше їм вдалось усунути симптоми захворювання шляхом трансплантації шматочків тканини підшлункової залози під шкіру тварини.[6][8] Відкриття фон Мерінга та Мінковського зробило можливим вирішальний крок у боротьбі з діабетом: виділення гормону інсуліну. Це здійснили 1921 року Фредерік Бантинг та Чарльз Герберт Бест, що працювали в лабораторії Джона Маклеода. А вже 1922 року перші пацієнти — четверо дітей із діабетом першого типу — отримали лікування, яке виявилось успішним. Після цього відкриття діабет став піддаватися лікуванню, тривалість життя таких хворих подовжилася.[5]
Частина інформації в цій статті застаріла. (вересень 2020) |

нема даних ≤ 7,5 7,5–15 15–22,5 22,5–30 30–37,5 37,5–45 | 45–52,5 52,5–60 60–67,5 67,5–75 75–82,5 ≥ 82,5 |
За даними Міжнародної федерації діабету 2011 року кількість хворих на цукровий діабет у світі досягла рекордної цифри — 366 мільйонів, а у 2030 році становитиме 552 мільйони.[9] Поширеність цукрового діабету в популяції, у середньому, становить 1–8,6 %, а серед дітей та підлітків — близько 0,1–0,3 %. З урахуванням недіагностованих випадків, у деяких країнах поширеність може сягати 6 %. За даними IDF, у світі мешкає до 183 млн осіб із недіагностованим цукровим діабетом, що становить 50 % від діагностованих випадків. 2011 року діабет став причиною 4,6 млн смертей.
Слід зазначити неоднорідність захворюваності на цукровий діабет залежно від раси. Цукровий діабет 2-го типу найпоширеніший серед монголоїдів; так, у Великій Британії серед осіб монголоїдної раси старше 40 років 20 % страждають на цукровий діабет 2-го типу, на другому місці перебувають люди негроїдної раси: серед осіб, старших 40 років, частка хворих на цукровий діабет становить 17 %. Також неоднорідна частота ускладнень. Належність до монголоїдної раси підвищує ризик розвитку діабетичної нефропатії та ішемічної хвороби серця, але знижує ризик виникнення синдрому діабетичної стопи. Для осіб негроїдної раси характерніший розвиток гестаційного цукрового діабету.[10]
За даними Міжнародної федерації діабету 2011 року найбільшу кількість хворих на цукровий діабет зареєстровано в Китаї — 90 млн, Індії — 63,1 млн та США — 23,7 млн.[9]
Частина інформації в цій статті застаріла. (вересень 2020) |
Станом на 1.01.2011 р. в Україні кількість зареєстрованих хворих на цукровий діабет досягла 1 221 300 осіб, що становить 2667,6 на 100 тис. населення. У структурі ендокринних захворювань цукровий діабет посідає друге місце (31,88 %) після патології щитоподібної залози (46,67 %).
Відзначають підвищення показника поширеності цукрового діабету в Україні (на 26 % з 2005 року до 2010). Частіше цукровий діабет спостерігають серед населення промислово розвинених регіонів, однак показник поширеності більше залежить від стану профілактичної діяльності (раннє активне виявлення хворих на цукровий діабет 2-го типу). Найвищі показники поширеності цукрового діабету у Хмельницькій (3584,1 на 100 тис. населення), Черкаській (3531,2) та Чернівецькій (3502,7) областях, найнижчі — у Волинській (1836,5), Львівській (2051,4) та Чернігівській (2123,2) областях.
Також спостерігають значне зростання кількості нових зареєстрованих випадків (первинної захворюваності) захворювання населення України на цукровий діабет: від 194,8 на 100 тис. населення у 2005 р. до 249,8 — у 2010 р., тобто на 23,7 % протягом 5 років. Проте число хворих збільшується в основному за рахунок цукрового діабету 2-го типу. При цьому показники захворюваності вищі в областях, де краще поставлена профілактична робота. Так, у Харківській області зазначений показник досягає 350,2 на 100 тис. населення, у Хмельницькій — 316,7, Чернівецькій — 311,8, Черкаській — 300,1. У той же час недостатньо активно здійснюється раннє виявлення цукрового діабету в м. Севастополі (167,5), у Чернігівській (183,5), Луганській (193,7) та Кіровоградській (197,8) областях.[11]

До складу харчових продуктів входять різноманітні вуглеводи. Деякі з них, такі як глюкоза, складаються з одного шестичленного гетероциклічного вуглеводного кільця і всмоктуються в кишціу без змін. Інші, такі як сахароза (дисахарид) або крохмаль (полісахарид), складаються з двох або більше пов'язаних між собою п'ятичленних або шестичленних гетероциклів. Ці речовини піддаються розщепленню під дією різних ферментів травної системи до молекул глюкози та інших простих цукрів, та, зрештою, також всмоктуються в кров. Крім глюкози в кров надходять і такі прості молекули, як фруктоза, що перетворюються на глюкозу в печінці. Таким чином, глюкоза є основним і універсальним джерелом енергії для всього організму. Багато органів та тканин (наприклад, мозок) можуть використовувати виключно глюкозу як джерело енергії.[12]
Основну роль у регуляції вуглеводного обміну організму відіграє гормон підшлункової залози — інсулін. Це білок, що синтезується в β-клітинах острівців Лангерганса (скупчення ендокринних клітин в тканині підшлункової залози) і його функція полягає у стимулюванні переробки глюкози клітинами. Майже всі тканини та органи (наприклад, печінка, м'язи, жирова тканина) здатні переробляти глюкозу тільки за його наявності. Ці тканини і органи називають інсулінозалежними. Інші тканини і органи, наприклад мозок, не потребують інсуліну для того, щоб переробляти глюкозу, і тому їх називають інсулінонезалежними.[13]
Неперероблена глюкоза депонується (запасається) в печінці та м'язах у вигляді полісахариду глікогену, який у подальшому може бути знову перетворений на глюкозу. Але для перетворення глюкози на глікоген також потрібен інсулін.[13]
У нормі рівень глюкози в крові коливається в досить вузьких межах: від 70 до 110 мг/дл (міліграм на децилітр) (3,3 — 5,5 ммоль/л) вранці після сну та від 120 до 140 мг/дл (6,7 — 7,8 ммоль/л)[14] після їжі. Це відбувається завдяки тому, що підшлункова залоза виробляє інсулін залежно від рівня глюкози в крові.[13]
У разі недостатності інсуліну (цукровий діабет 1-го типу) або порушенні взаємодії інсуліну з клітинами (цукровий діабет 2-го типу) глюкоза накопичується в крові у великій кількості (гіперглікемія), а клітини організму (за винятком інсулінонезалежних органів) не здатні її засвоювати.[15]
Існує ряд класифікацій цукрового діабету за різними ознаками. У сукупності вони входять в структуру діагнозу і дозволяють досить точно описати стан хворого на діабет.
| Ознака | Діабет 1-го типу | Діабет 2-го типу |
|---|---|---|
| Початок | раптовий | поступовий |
| Вік, коли починається | переважно у дітей | переважно у дорослих |
| Статура | худа або нормальна[17] | часто ожиріння |
| Кетоацидоз | поширений | не часто |
| Аутоантитіла[en] | зазвичай присутні | відсутні |
| Рівень інсуліну | низький | нормальний, зменшений або підвищений |
| Конкордантність у ідентичних близнюків |
50 % | 90 % |
| Частка хворих | ~10 % | ~90 % |
- Аутоімунний
- Ідіопатичний
III. Інші специфічні типи діабету:
A. Генетичні дефекти β-клітин
B. Генетичні дефекти дії інсуліну
C. Хвороби екзокринної частини підшлункової залози
D. Ендокринопатії
E. Діабет, що індукований ліками
F. Діабет, що індукований збудниками
G. Незвичайні форми імуноопосередкованого діабету
H. Генетичні синдроми, що поєднуються з цукровим діабетом
IV. Гестаційний цукровий діабет
- Легкий перебіг
Легку (I ступінь) форму хвороби характеризує невисокий рівень глікемії, яка не перевищує 8 ммоль/л натще, коли немає значних коливань вмісту глюкози в крові протягом доби, незначна добова глюкозурія (від слідів до 20 г/л). Стан компенсації підтримується за допомогою дієтотерапії. При легкій формі діабету в хворого можуть діагностувати ангіонейропатію доклінічної і функціональної стадії.
- Перебіг середнього ступеня тяжкості
Для середнього (ІІ ступеню) тяжкості цукрового діабету, як правило, характерна глікемія натще не вище 14 ммоль/л, коливання глікемії протягом доби, добова глюкозурія не вище 40 г/л, можливий епізодичний розвиток кетозу або кетоацидозу. Компенсацію діабету досягають відповідною дієтою та прийманням цукрознижувальних пероральних засобів або введенням інсуліну (в разі неефективності застосування протидіабетичних пероральних засобів) у дозах, які не перевищують 40 ОД на добу. У цих хворих можуть виявляти діабетичні ангіонейропатії різної локалізації та функціональної стадії.
- Тяжкий перебіг
Важка (ІІІ ступінь) форма діабету характеризується високими рівнями глікемії (натще понад 14 ммоль/л), значними коливаннями вмісту глюкози в крові протягом доби, високим рівнем глюкозурії (понад 40-50 г/л) та різними діабетичними ангіонейропатіями. Хворі потребують постійної інсулінотерапії в дозах 60 ОД і більше в перерахунку на простий інсулін.
- Фаза компенсації
- Фаза субкомпенсації
- Фаза декомпенсації
Компенсована форма діабету — це добрий стан хворого, у якого на фоні лікування досягнуто нормальних показників глюкози в крові і повна її відсутність у сечі. У разі субкомпенсованої форми діабету, рівень глюкози в крові не перевищує 13,9 ммоль/л, добова втрата глюкози із сечею становить не більше 50 г та в сечі повністю відсутній ацетон. Декомпенсована форма діабету характеризується найважчим перебігом — незважаючи на лікування, рівень глюкози піднімається вище 13,9 ммоль/л, втрата глюкози з сечею за добу перевищує 50 г й у сечі з'являється ацетон. Найбільша небезпека декомпенсації полягає в можливості розвитку гіперглікемічної коми.
- Діабетична мікро[ru]- та Макроангіопатія
- Діабетична нейропатія
- Діабетична ретинопатія
- Діабетична нефропатія
- Діабетична стопа
При формулюванні діагнозу на перше місце ставиться тип діабету. Для діабету 2-го типу зазначається чутливість до пероральних цукрознижувальних засобів (з резистентністю або без), тяжкість перебігу захворювання, потім стан вуглеводного обміну, далі перелічують ускладнення цукрового діабету.
У міжнародному класифікаторі хвороб 10-го перегляду діагноз «цукровий діабет» закодовано в розділі E:
- E.10. Інсулінозалежний цукровий діабет
- E.11. Інсулінонезалежний цукровий діабет
- E.12. Цукровий діабет, пов'язаний з недостатнім харчуванням
- E.13. Інший уточнений цукровий діабет
- E.14. Неуточнений цукровий діабет
Ускладнення цукрового діабету кодуються після крапки числами від 0 до 9.
- .0 — кома
- .1 — кетоацидоз
- .2 — ураження нирок
- .3 — ураження очей
- .4 — неврологічні ускладнення
- .5 — порушення периферичного кровообігу
- .6 — інші уточнені ускладнення
- .7 — множинні ускладнення
- .8 — неуточнені ускладнення
- .9 — без ускладнень
На сьогодні етіологічно вважається доведеною генетична схильність до цукрового діабету, як одна з причин його виникнення. Вперше подібну гіпотезу висловили 1896 року, на той час вона підтверджувалася тільки результатами статистичних спостережень. 1974 року J. Nerup і співавтори, А. G. Gudworth та J. С. Woodrow, виявили зв'язок В-локусу лейкоцитарних антигенів гістосумісності і цукрового діабету 1-го типу та відсутність їх в осіб із діабетом 2-го типу.
Згодом було виявлено ряд генетичних варіацій, що значно частіше зустрічаються в геномі хворих на діабет, ніж в іншій популяції. Так, приміром, наявність у геномі одночасно В8 і В15 збільшувало ризик захворювання приблизно в 10 разів.[19] Наявність маркерів Dw3/DRw4 збільшує ризик захворювання в 9,4 рази.[19] Близько 1,5 % випадків діабету пов'язані з мутацією A3243G мітохондріального гена MT-TL1[en].[19]
Однак слід зазначити, що при діабеті 1-го типу спостерігається генетична гетерогенність, тобто захворювання може викликатися різними групами генів. Лабораторно-діагностичною ознакою, що дозволяє визначити 1-й тип діабету, є виявлення в крові антитіл до β-клітин підшлункової залози. Характер успадкування наразі не зовсім зрозумілий, складність прогнозування спадкування пов'язана з генетичною гетерогенністю цукрового діабету, побудова адекватної моделі успадкування вимагає додаткових статистичних та генетичних досліджень.[20]
У патогенезі цукрового діабету виділяють дві основних ланки:[13]
- недостатнє виробництво інсуліну ендокринними клітинами підшлункової залози;
- порушення взаємодії інсуліну з клітинами тканин організму (інсулінорезистентність) як наслідок зміни структури або зменшення кількості специфічних рецепторів для інсуліну, зміни структури самого інсуліну або порушення внутрішньоклітинних механізмів передачі сигналу від рецепторів органелам клітини.
Існує спадкова схильність до цукрового діабету. Якщо хворий один з батьків, то ймовірність успадкувати діабет першого типу дорівнює 10 %, а діабет другого типу — 80 %.
Перший тип порушень характерний для діабету 1-го типу (застаріла назва — інсулінозалежний діабет). Відправним моментом у розвитку цього типу діабету є масивне руйнування ендокринних клітин підшлункової залози (острівців Лангерганса) і, як наслідок, критичне зниження рівня інсуліну в крові.[21]
Масова загибель ендокринних клітин підшлункової залози може відбутися внаслідок вірусних інфекцій, онкологічних захворювань, панкреатиту, токсичних уражень підшлункової залози, стресових станів, різних аутоімунних захворювань, при яких клітини імунної системи виробляють антитіла проти β-клітин підшлункової залози, руйнуючи їх. Цей тип діабету, у переважній більшості випадків, характерний для дітей та осіб молодого віку (до 40 років).
У людини це захворювання найчастіше є генетично детермінованим і обумовленим дефектами ряду генів, що розташовані в 6-ій хромосомі. Ці дефекти формують схильність до аутоімунної агресії організму щодо клітин підшлункової залози і негативно позначаються на регенераційній здатності β-клітин.[21]
В основі аутоімунного ураження клітин лежить їх пошкодження будь-якими цитотоксичними агентами. Це ураження викликає виділення аутоантигенів, які стимулюють активність макрофагів і Т-кілерів, що в свою чергу, призводить до утворення і виділення в кров інтерлейкінів[en] у концентраціях, що токсично діють на клітини підшлункової залози. Також клітини пошкоджуються макрофагами, що перебувають у тканинах залози.
Спонукальними чинниками можуть бути також тривала гіпоксія клітин підшлункової залози і високовуглеводна, багата жирами й бідна білками дієта, що призводить до зниження секреторної активності острівцевих клітин і в перспективі — до їх загибелі. Після початку масової загибелі клітин запускається механізм їх аутоімунного ураження.[21]
Для діабету 2-го типу (застаріла назва — інсулінонезалежний діабет) характерні порушення, зазначені в пункті 2 (див. вище). При цьому типі діабету інсулін виробляється в нормальних або навіть у підвищених кількостях, однак порушується механізм взаємодії інсуліну з клітинами організму (інсулінорезистентність).[22]
Головною причиною інсулінорезистентності є порушення функцій мембранних рецепторів інсуліну при ожирінні (основний фактор ризику, 80 % хворих на діабет мають надлишкову масу тіла[22]) — рецептори стають нездатними взаємодіяти з гормоном через зміну їх структури або кількості. Також при деяких видах діабету 2-го типу може порушуватися структура самого інсуліну (генетичні дефекти). Поряд з ожирінням, похилий вік, куріння, вживання алкоголю, артеріальна гіпертензія, хронічне переїдання, малорухливий спосіб життя також є факторами ризику для цукрового діабету 2-го типу. У цілому, цей тип діабету найчастіше вражає людей старше 40 років.[13][22]
Доведена генетична схильність до діабету 2-го типу, на що вказує 100 % збіг наявності захворювання у гомозиготних близнюків. При цукровому діабеті 2 типу часто спостерігається порушення циркадних ритмів синтезу інсуліну і відносно тривала відсутність морфологічних змін в тканинах підшлункової залози.
В основі захворювання лежить прискорення інактивації інсуліну або ж специфічне руйнування рецепторів інсуліну на мембранах інсулін-залежних клітин.
Прискорення руйнування інсуліну найчастіше відбувається при наявності портокавальних анастомозів[en] та, як наслідок, швидкого надходження інсуліну з підшлункової залози у печінку, де він швидко руйнується.
Руйнування рецепторів до інсуліну є наслідком аутоімунного процесу, коли аутоантитіла сприймають інсулінові рецептори як антигени і руйнують їх, що призводить до значного зниження чутливості до інсуліну інсулінозалежних клітин. Ефективність дії інсуліну при тій самій концентрації його в крові стає недостатньою для забезпечення адекватного вуглеводного обміну.
У результаті цього розвиваються первинні та вторинні порушення.[22]
Первинні.
- Уповільнення синтезу глікогену
- Уповільнення швидкості глюконідазної реакції
- Прискорення глюконеогенезу в печінці
- Глюкозурія
- Гіперглікемія
Вторинні
- Зниження толерантності до глюкози
- Уповільнення синтезу білка
- Уповільнення синтезу жирних кислот
- Прискорення вивільнення білка і жирних кислот з депо
- Порушується фаза швидкої секреції інсуліну в β-клітинах при гіперглікемії.
У результаті порушень вуглеводного обміну в клітинах підшлункової залози порушується механізм екзоцитозу, що, в свою чергу, призводить до збільшення порушень вуглеводного обміну. Слідом за порушенням вуглеводного обміну закономірно починають розвиватися порушення жирового і білкового обміну.[22]
Незалежно від механізмів розвитку, загальною рисою всіх типів діабету є стійке підвищення рівня глюкози в крові і порушення метаболізму тканин організму, нездатних більше засвоювати глюкозу.[13][23]
- Нездатність тканин використовувати глюкозу призводить до посиленого катаболізму жирів і білків з розвитком кетоацидозу.
- Підвищення концентрації глюкози в крові призводить до підвищення осмотичного тиску крові, що обумовлює серйозну втрату води і електролітів із сечею.
- Стійке підвищення концентрації глюкози в крові негативно впливає на стан багатьох органів і тканин, що зрештою призводить до розвитку тяжких ускладнень, таких як діабетична нефропатія, нейропатія, офтальмопатія[en], мікро[ru]- та Макроангіопатія, різні види діабетичної коми та інших.
- У хворих діабетом спостерігають зниження реактивності імунної системи і важкий перебіг інфекційних захворювань.
Цукровий діабет, як і, наприклад гіпертонічна хвороба, є генетично, патофізіологічно, клінічно неоднорідним захворюванням.[24]

У клінічному перебігу цукрового діабету прийнято розрізняти дві групи ознак та симптомів: основні та другорядні.[25]
До основних ознак належать:
- Поліурія — посилене виділення сечі, внаслідок підвищеного осмотичного тиску сечі за рахунок розчиненої в ній глюкози (в нормі глюкоза в сечі відсутня). Проявляється частим рясним сечовипусканням, в тому числі і в нічний час.
- Полідипсія (постійна невгамовна жага) — обумовлена значними втратами води із сечею та підвищенням осмотичного тиску крові.
- Поліфагія — постійний невгамовний голод. Цей симптом викликаний порушенням обміну речовин при діабеті, а саме нездатністю клітин поглинати і переробляти глюкозу за відсутності інсуліну.
- Схуднення (особливо характерно для діабету першого типу) — частий симптом діабету, який розвивається незважаючи на підвищений апетит хворих. Схуднення (і навіть виснаження) обумовлено підвищеним катаболізмом білків та жирів через виключення глюкози з енергетичного обміну клітин.
Основні ознаки найхарактерніші для діабету 1-го типу. Вони розвиваються гостро. Пацієнти, як правило, можуть точно назвати дату або період їх появи.
До вторинних проявів відносяться малоспецифічні клінічні ознаки, що розвиваються повільно впродовж тривалого часу. Ці симптоми характерні для діабету як 1-го, так і 2-го типу:[26]
- свербіж шкіри та слизових оболонок (вагінальний свербіж),
- сухість у роті,
- загальна м'язова слабкість,
- головний біль,
- запальні ураження шкіри, що важко піддаються лікуванню,
- порушення зору,
- наявність ацетону в сечі при діабеті 1-го типу.
Діагностика діабету 1-го та 2-го типу полегшується наявністю основних симптомів: поліурії, поліфагії, схуднення. Проте основним методом діагностики є визначення концентрації глюкози в крові. Для визначення вираженості декомпенсації вуглеводного обміну використовують глюкозотолерантний тест.
Діагноз «діабет» встановлюють в разі, якщо:[27]
- концентрація глюкози в капілярній крові натще перевищує 6,1 ммоль/л (мілімоль на літр), а через 2 години після прийому їжі (постпрандіальна глікемія) перевищує 11,1 ммоль/л;
- в результаті проведення глюкозотолерантного тесту (у сумнівних випадках) рівень глюкози крові перевищує 11,1 ммоль/л;
- рівень глікованого гемоглобіну перевищує 5,9 %;
- у сечі наявна глюкоза;
- у сечі є ацетон (ацетонурія).
Найпоширенішим є цукровий діабет 2-го типу, на який припадає до 90 % усіх випадків у популяції. Менш поширений цукровий діабет 1-го типу, який характеризується абсолютною інсулінозалежністю, ранньою маніфестацією та важким перебігом. Крім того, існує ще кілька видів діабету, однак усі вони клінічно проявляються гіперглікемією і поліурією.
В основі патогенетичного механізму розвитку діабету 1-го типу лежить недостатність синтезу і секреції інсуліну β-клітинами підшлункової залози, внаслідок їхнього відмирання під впливом вірусної інфекції, стресів, аутоімунної агресії тощо. Поширеність цукрового діабету 1-го типу в популяції становить від 10 до 15 % всіх випадків цукрового діабету. Найчастіше це захворювання маніфестується в дитячому або підлітковому віці з швидким розвитком ускладнень на тлі декомпенсації вуглеводного обміну. Основним методом лікування є ін'єкції інсуліну. За відсутності лікування діабет 1-го типу швидко прогресує та призводить до виникнення важких ускладнень, таких як кетоацидоз та Діабетична кома.[28]
Детальніші відомості з цієї теми ви можете знайти в статті Дієтотерапія цукрового діабету[en].
Детальніші відомості з цієї теми ви можете знайти в статті Таблетовані цукрознижувальні засоби[ru].
В основі патогенезу цього типу захворювання лежить зниження чутливості інсулінозалежних тканин до дії інсуліну (інсулінорезистентність). На початковій стадії хвороби інсулін синтезується в звичайних або навіть підвищених кількостях. Дотримання дієти[en] та зниження маси тіла на початкових стадіях захворювання допомагають нормалізувати вуглеводний обмін, відновити чутливість тканин до дії інсуліну і знизити синтез глюкози на рівні печінки. Проте в ході прогресування захворювання біосинтез інсуліну β-клітинами підшлункової залози знижується, що зумовлює необхідність призначення замісної гормональної терапії препаратами інсуліну.
Діабет 2-го типу становить від 85 % до 90 % усіх випадків цукрового діабету у дорослого населення і найчастіше маніфестується серед осіб старше 40 років, як правило виникає на тлі ожиріння. Захворювання розвивається повільно, перебіг легкий. У клінічній картині переважають супутні симптоми; кетоацидоз розвивається рідко. Стійка гіперглікемія з роками приводить до розвитку мікро- та макроангіопатії, нефро- і нейропатії, ретинопатії та інших ускладнень[en].
Це захворювання являє собою неоднорідну групу аутосомно-домінантних захворювань, обумовлених генетичними дефектами, що приводять до погіршення секреторної функції β-клітин підшлункової залози. MODY-діабет зустрічається приблизно у 5 % хворих діабетом. Відрізняється початком у відносно ранньому віці. Хворий потребує інсулін, але, на відміну від пацієнтів із цукровим діабетом 1-го типу, має низьку інсулінозалежність, успішно досягає компенсації. Рівень C-пептиду відповідає нормі, відсутній кетоацидоз. Це захворювання можна умовно віднести до «проміжних» типів діабету: воно має риси, характерні для діабету 1-го і 2-го типів.[29]
Особливістю цієї патології є те, що вона виникає під час вагітності й може повністю зникнути після пологів. Механізми виникнення гестаційного діабету схожі з симптомами у випадку діабету 2-го типу. Частота виникнення гестаційного діабету серед вагітних жінок становить від 2 до 5 %. Попри те, що після пологів цей тип діабету може повністю зникнути, під час вагітності це захворювання завдає істотної шкоди здоров'ю матері і дитини. Жінки, що страждали гестаційним діабетом під час вагітності, схильні до великого ризику захворіти діабетом 2-го типу в подальшому. Вплив діабету на плід виражається в надмірній масі дитини на момент народження (макросомія[en]) та різних вроджених вадах розвитку. Цей комплекс симптомів описується як діабетична фетопатія.
Детальніші відомості з цієї теми ви можете знайти в статті Гіперосмолярна діабетична кома.
Детальніші відомості з цієї теми ви можете знайти в статті Лактатацидоз.
Гострі ускладнення являють собою стани, які розвиваються протягом днів або навіть годин, за наявності цукрового діабету.[30]
- Діабетичний кетоацидоз (в українській медицині це поняття «Гіперглікемічна кома») — тяжкий стан, розвивається внаслідок накопичення в крові продуктів проміжного метаболізму жирів (кетонові тіла). Виникає при супутніх захворюваннях, насамперед — інфекціях, травмах, операціях, при браку інсуліну. Може зумовити втрату свідомості й порушення життєво важливих функцій організму. Є показом для термінової госпіталізації.[31]
- Гіпоглікемія — зниження рівня глюкози в крові нижче нормального значення (зазвичай нижче 3,3 ммоль/л), відбувається через передозування цукрознижувальних препаратів, як результат супутніх захворювань, незвичного фізичного навантаження, недостатнього харчування або прийому алкоголю. Перша допомога полягає в наданні хворому розчину цукру або будь-якого солодкого питва, вживанні їжі, багатої на вуглеводи (цукор або мед можна тримати під язиком для швидшого всмоктування), за можливості — введення в м'яз препаратів глюкагону, а в вену — 40 % розчину глюкози.
Оскільки деякі симптоми гіпоглікемії (тремтіння рук, проблеми з підтриманням рівноваги, агресивність у деяких пацієнтів) схожі на симптоми алкогольного сп'яніння, є випадки ненадання першої допомоги людям у стані глибокої гіпоглікемії. Тому важливо, щоб люди навколо пацієнта знали симптоми гіпоглікемії та перебіг цього ускладнення, щоби вони змогли правильно реагувати. З цієї причини, крім глюкагону при собі, хворі люди часто мають різні типи відмітних ознак (діабетичні картки, бирки, поясні ремінці), що інформують про захворювання та про те, як боротися із втратою свідомості[джерело?]. - Гіперосмолярна кома трапляється здебільшого у літніх хворих з діабетом 2-го типу в анамнезі або без нього і завжди пов'язана з сильним зневодненням. Часто спостерігаються поліурія та полідипсія тривалістю від днів до тижнів перед розвитком синдрому. Літні люди схильні до гіперосмолярної коми, оскільки у них частіше спостерігається порушення почуття спраги. Ще одна складна проблема — порушення функції нирок (зазвичай зустрічається у літніх людей) — перешкоджає кліренсу надлишку глюкози в сечу. Обидва фактори сприяють зневодненню і помітній гіперглікемії. Відсутність метаболічного ацидозу обумовлена наявністю циркулюючого в крові інсуліну та/або нижчими рівнями контрінсулінових гормонів. Ці два фактори перешкоджають ліполізу і продукції кетонів. Гіперглікемія, що вже почалась, веде до глюкозурії, осмотичного діурезу, гіперосмолярності, гіповолемії, шоку, та, при відсутності лікування, до смерті. Є показом для термінової госпіталізації.
- Лактацидотична кома у хворих на цукровий діабет обумовлена накопиченням в крові молочної кислоти і частіше виникає у хворих старше 50 років на тлі серцево-судинної, печінкової і ниркової недостатності, зниженого постачання тканин киснем і, внаслідок цього, накопичення в тканинах молочної кислоти. Основною причиною розвитку лактацидотичної коми є різкий зсув кислотно-лужної рівноваги в кислий бік; зневоднення, як правило, при цьому виді коми не спостерігається. Ацидоз викликає порушення мікроциркуляції, розвиток судинного колапсу. Клінічно відзначаються затьмарення свідомості (від сонливості до повної втрати свідомості), порушення дихання і поява дихання Куссмауля, зниження артеріального тиску, дуже мале сечовиділення (олігурія) або повна його відсутність (анурія). Запаху ацетону з рота у хворих при лактацидотичній комі зазвичай не буває, ацетон у сечі не визначається. Концентрація глюкози в крові відповідає нормі або злегка підвищена. Слід пам'ятати, що лактацидотична кома частіше розвивається у хворих, що отримують цукрознижувальні препарати з групи бігуанідів (фенформін, буформін[en]). Є показом для термінової госпіталізації.

Являють собою групу ускладнень, на розвиток яких потрібні місяці, а в більшості випадків — роки перебігу захворювання.[32]
- Діабетична ретинопатія — ураження сітківки ока у вигляді мікроаневризм, точкових та плямистих крововиливів, твердих ексудатів, набряку, утворення нових судин. Закінчується крововиливами на очному дні, що може привести до відшарування сітківки. Початкові стадії ретинопатії визначаються у 25 % хворих з вперше виявленим цукровим діабетом 2-го типу. Частота захворювання ретинопатію збільшується на 8 % за рік, тому через 8 років від початку захворювання ретинопатія виявляється вже у 50 % усіх хворих, а через 20 років — майже у 100 % хворих. Діабетична ретинопатія — головна причина сліпоти в осіб середнього та похилого віку.
- Діабетична мікро- та макроангіопатія — порушення проникності судин, підвищення їх ламкості, схильність до тромбозів та розвитку атеросклерозу (виникає рано, уражаються переважно дрібні судини).
- Діабетична полінейропатія — найчастіше у вигляді двосторонньої периферичної нейропатії по типу «рукавичок і панчіх», починається в нижніх частинах кінцівок. Втрата больової та температурної чутливості — найважливіший фактор у розвитку нейропатичних виразок і вивихів суглобів. Симптомами периферичної нейропатії є оніміння, відчуття печіння або парестезій, що починаються в дистальних ділянках кінцівки. Характерним є посилення симптоматики у нічний час. Втрата чутливості підвищує ризик травмування з подальшим інфікуванням ран. Такі прояви завжди супроводжуються появою різного ступеня вираженості діабетичної енцефалопатії.
- Діабетична нефропатія — ураження нирок, спочатку у вигляді мікроальбумінурії, а потім — протеїнурії. Призводить до розвитку хронічної ниркової недостатності.
- Діабетична артропатія[en] — болі в суглобах, «хрускіт», обмеження рухливості, зменшення кількості синовіальної рідини та підвищення її в'язкості.
- Діабетична офтальмопатія[en], крім ретинопатії, включає в себе ранній розвиток катаракти (помутніння кришталика).
- Ураження психіки за цукрового діабету не можна зводити тільки до проявів діабетичної енцефалопатії; зміни настрою, емоційна лабільність або астено-депресивні прояви, прекоматозні зміни поведінки та інші психопатологічні феномени є явищем складним та проявляються з різним ступенем вираженості. Суттєве значення має перебіг цукрового діабету, а не його тип. За лабільного перебігу цукрового діабету утворюється порочне коло, коли вже важко визначитися, чи психічні розлади самі спричиняють погіршення компенсаторних можливостей організму хворого на цукровий діабет, чи, навпаки, дестабілізація перебігу цукрового діабету спричиняє появу психічних розладів. В той же час вже всім спеціалістам зрозуміло, що за цукрового діабету існує певний синдром враження психіки, в якому поєднуються органічні враження головного мозку з психогеніями, але зводити це все тільки до особистісної патології (діабетичної особистості за Щербаком О. В.) чи депресії є безглуздям.[33]
- Діабетична стопа — ураження стоп хворих на цукровий діабет у вигляді гнійно-некротичних процесів, виразок та кістково-суглобових уражень, виникає на тлі змін периферичних нервів, судин, шкіри та м'яких тканин, кісток та суглобів. Є основною причиною ампутацій нижніх кінцівок у хворих на цукровий діабет.
Виділяють судинну, нервово-трофічну та змішану форми діабетичної ступні.
Лікування цукрового діабету в переважній більшості випадків є патогенетичним і спрямоване на усунення наявних симптомів без дії на причину захворювання, оскільки етіологічного лікування діабету ще не розроблено. Основними завданнями лікаря при лікуванні цукрового діабету є:[34]
- Компенсація вуглеводного обміну
- Профілактика та лікування ускладнень
- Нормалізація маси тіла
- Навчання пацієнта[ru]
Компенсація вуглеводного обміну досягається двома шляхами: шляхом забезпечення клітин інсуліном, різними способами залежно від типу діабету, і шляхом забезпечення рівномірного надходження вуглеводів, що забезпечують дотриманням дієти.[34]
Дуже важливу роль у компенсації цукрового діабету відіграє навчання пацієнта. Хворий повинен розуміти, що таке цукровий діабет, чим він небезпечний, що йому слід зробити у разі епізодів гіпо- і гіперглікемії, як їх уникати, вміти самостійно контролювати рівень глюкози в крові та мати чітке уявлення про характер припустимого для нього харчування.[35]
Детальніші відомості з цієї теми ви можете знайти в статті Дієтотерапія цукрового діабету[en].
Дієта під час цукрового діабету є необхідною складовою лікування, як і використання цукрознижувальних препаратів або інсуліну. Без дотримання дієти неможлива компенсація вуглеводного обміну. Слід зазначити, що в деяких випадках під час діабету 2-го типу для компенсації вуглеводного обміну достатньо лише дієти, особливо на ранніх стадіях захворювання. При 1-му типі діабету дотримання дієти життєво важливе для хворого, порушення дієти може привести до гіпо- або гіперглікемічної коми, а в деяких випадках — навіть до смерті хворого.[36] Завданням дієтотерапії під час цукрового діабету є забезпечення рівномірного і адекватного фізичному навантаженню надходження вуглеводів в організм хворого. Дієта має бути збалансована за білками, жирами та калорійністю. Слід повністю виключити з раціону харчування вуглеводи, що легко засвоюються, вживати їх можна лише у випадках гіпоглікемії. Під час діабету 2-го типу часто виникає необхідність зниження калорійності раціону для корекції маси тіла.[36]
Основним поняттям при дієтотерапії цукрового діабету є хлібна одиниця[ru] (ХО). Хлібна одиниця являє собою умовну міру, що дорівнює 10–12 г вуглеводів або 20–25 г хліба. Існують таблиці, в яких зазначено кількість хлібних одиниць у різних продуктах харчування. Протягом доби кількість хлібних одиниць, що вживає хворий, має залишатися постійною; у середньому на добу необхідно вживати 12–25 ХО, залежно від маси тіла та фізичного навантаження. За одне приймання їжі, не рекомендовано вживати більше 7 ХО, бажано організувати вживання їжі так, щоби кількість ХО у різних перекусах, була приблизно однаковою. Слід також зауважити, що вживання алкоголю може призвести до віддаленої гіпоглікемії, зокрема і гіпоглікемічної коми.[37][38]
Важливою умовою успішності дієтотерапії є ведення хворим щоденника харчування. До нього записується всі харчі, котрі спожито протягом дня, і розраховується кількість хлібних одиниць, вжитих під час кожного куштування і загалом за добу.
Ведення такого харчового щоденника дозволяє в більшості випадків виявити причину епізодів гіпо- і гіперглікемії, сприяє навчанню пацієнта, допомагає лікарю підібрати адекватну дозу цукрознижувальних препаратів або інсулінів.[39]
Детальніші відомості з цієї теми ви можете знайти в статті Таблетовані цукрознижувальні засоби[ru].
Детальніші відомості з цієї теми ви можете знайти в статті Рослинні цукрознижувальні засоби[ru].

Ця група препаратів використовується переважно для лікування хворих цукровим діабетом 2-го типу. Під час першого типу діабету цукрознижувальні препарати недієві.
За хімічним складом і механізмом дії цукрознижувальні препарати можна розділити на дві групи — сульфаніламідні та бігуаніди.[40]
Сульфаніламідні препарати є похідними сульфанілсечовини і відрізняються між собою додатковими сполуками, що введені в основну структуру. Механізм цукрознижувальної дії пов'язаний зі стимуляцією секреції ендогенного інсуліну, придушенням синтезу глюкагону, зменшенням утворення глюкози в печінці в процесі глюконеогенезу і підвищенням чутливості інсулінозалежних тканин до дії інсуліну, за рахунок підвищення ефективності його пострецепторної дії.[40]
Цю групу препаратів застосовують у разі неефективності дієтотерапії, лікування починається з мінімальних доз під контролем глікемічного профілю. У деяких випадках відзначається підвищення ефективності терапії при поєднанні кількох різних похідних сульфанілсечовини.[40]
Розрізняють такі препарати сульфонілсечовини:[40]
- першої генерації — Толбутамід[en], Карбутамід[en], Хлорпропамід[en];
- другої і третьої генерації — Глібенкламід, Гліпізид[en], Гліклазид, Гліквідон, Глімепірид.

Бігуаніди є похідними гуанідину. Виділяють 2 основні групи:[40]
Механізм цукрознижувальної дії цієї групи препаратів полягає в посиленні утилізації глюкози м'язовою тканиною за рахунок стимуляції анаеробного гліколізу[en] в присутності ендогенного або екзогенного інсуліну. Вони, на відміну від сульфаніламідів, не стимулюють секрецію інсуліну, але мають здатність потенціювати його ефект на рецепторному і пострецепторному рівні, також гальмується глюконеогенез і дещо знижується абсорбція вуглеводів у кишці. Також бігуаніди призводять до зниження апетиту і сприяють зниженню маси тіла.
Слід зазначити, що у зв'язку з накопиченням молочної кислоти, що синтезується в результаті анаеробного гліколізу, відбувається зміщення pH в кислу сторону і посилюється тканинна гіпоксія.[40]
Лікування слід починати з мінімальних доз препаратів, підвищуючи їх за відсутністю компенсації вуглеводного обміну і глюкозурії. Часто бігуаніди комбінуються з сульфаніламідними препаратами за недостатньої ефективності останніх. Показанням до призначення бігуанідів є цукровий діабет 2-го типу в поєднанні з ожирінням. З урахуванням можливості розвитку тканинної гіпоксії препарати цієї групи слід з обережністю призначати особам з ішемічною хворобою серця.[40]
У деяких випадках у хворих може спостерігатися поступове зниження ефективності цукрознижувальних препаратів. Це явище пов'язане зі зменшенням секреторної активності підшлункової залози. Це у підсумку призводить до неефективності цукрознижувальних препаратів та необхідності інсулінотерапії.[40]
Лікування інсуліном має на меті максимально можливу компенсацію вуглеводного обміну, запобігання гіпо- і гіперглікемії та профілактиці таким чином ускладнень цукрового діабету. Лікування інсуліном життєво необхідне хворим на діабет 1-го типу і може застосовуватися в деяких ситуаціях для хворих на діабет 2-го типу.[41][42]
Показання для призначення інсулінотерапії:[41]
- Цукровий діабет 1-го типу
- Кетоацидоз, діабетична гіперосмолярна, гіперлакцидемічна коми.
- Вагітність і пологи при цукровому діабеті.
- Значна декомпенсація цукрового діабету 2-го типу.
- Відсутність ефекту від лікування іншими способами цукрового діабету 2-го типу.
- Значне зниження маси тіла при цукровому діабеті.
- Діабетична нефропатія.
Існує велика кількість препаратів інсуліну, що розрізняються за тривалістю дії (ультракороткі, короткі, середні, подовжені), за ступенем очищення (монопікові, монокомпонентні), видовою специфічністю (людські, свинячі, бичачі, генно-інженерні тощо).
У багатьох країнах інсуліни, отримані з великої рогатої худоби, виведені з ужитку. Це пов'язано з великою кількістю сторонніх ефектів під час їх застосування. Досить часто при їх введенні виникають алергічні реакції, ліподистрофії, розвивається інсулінорезистентність.[41]

Інсулін випускається у концентраціях 40 МО/мл і 100 МО/мл. Інсулін поширюється у флаконах об'ємом 10 мл або в картриджах для шприц-ручок об'ємом 3 мл.[41][42]
Попри те, що інсуліни поділяються за тривалістю дії на препарати короткої дії та продовженої, час дії інсуліну у різних людей індивідуальний. У зв'язку з цим інсулінотерапія потребує стаціонарного спостереження з контролем рівня глюкози в крові, і підбору доз інсуліну, адекватних метаболізму, дієті, фізичному навантаженню. При підборі інсулінотерапії слід домагатися максимально можливої компенсації вуглеводного обміну, чим менш значними будуть добові коливання рівня глюкози крові, тим нижче ризик виникнення різних ускладнень цукрового діабету.[41][42]
За відсутністю ожиріння і сильних емоційних навантажень інсулін призначається в дозі 0,5 — 1 одиниця на 1 кілограм маси тіла на добу. Введення інсуліну покликане імітувати фізіологічну секрецію у зв'язку з цим висуваються наступні вимоги:[41][42]
- Доза інсуліну повинна бути достатня для утилізації глюкози, що надходить в організм.
- Введений інсулін повинен імітувати базальну секрецію підшлункової залози.
- Введений інсулін повинен імітувати постпрандіальні піки секреції інсуліну.
Через це, існує так звана інтенсифікована інсулінотерапія. Добова доза інсуліну ділиться між інсулінами подовженої і короткої дії. Інсуліни подовженої дії вводяться, переважно, вранці і увечері і імітують базальну секрецію підшлункової залози. Інсуліни короткої дії вводяться після кожного приймання їжі що містить вуглеводи, доза може змінюватися залежно від хлібних одиниць, вжитих в дане приймання їжі.[41]
Важливу роль в підборі дози інсуліну короткої дії відіграє розрахунок добових коливань потреби в інсуліні. У зв'язку з фізіологічними особливостями організму потреба інсуліну для засвоєння однієї хлібної одиниці змінюється протягом доби і може складати від 0,5 до 4 одиниць інсуліну на одну ХО. Для визначення цих показників необхідно провести вимірювання рівня глюкози крові після основних вживань їжі, знати кількість хлібних одиниць, що було спожито в цей час, і дозу інсуліну короткої дії, введену на цю кількість хлібних одиниць. Розраховується співвідношення кількості хлібних одиниць і кількості одиниць інсуліну. Якщо рівень глюкози крові після їжі вище норми, то наступної доби доза інсуліну збільшується на 1-2 одиниці і розраховується, наскільки змінився рівень глікемії на 1 одиницю інсуліну при тій же кількості вуглеводів в даний прийом їжі.[43]
Знання індивідуальної потреби в інсуліні є необхідною умовою для повноцінної компенсації вуглеводного обміну при лікуванні діабету за допомогою інсулінотерапії. Завдяки знанню індивідуальної потреби в інсуліні на 1 хлібну одиницю, хворий може ефективно і безпечно для себе коригувати величину дози інсулінів короткої дії залежно від прийому їжі.[43]
Існує також метод комбінованої інсулінотерапії, коли в одній ін'єкції вводиться суміш інсулінів короткої та середньої або довготривалої дії. Цей метод застосовується за лабільного перебігу цукрового діабету. Перевага його полягає в тому, що він дозволяє скоротити число ін'єкцій інсуліну до 2 — 3 на добу. Недоліком є неможливість повноцінно імітувати фізіологічну секрецію інсуліну і, як наслідок, неможливість повноцінної компенсації вуглеводного обміну.[41]
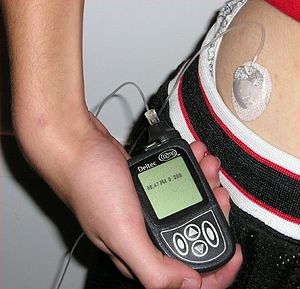
Інсулін вводиться підшкірно, за допомогою інсулінового шприца, шприц-ручки або спеціальної помпи-дозатора. На сьогодні в Україні найпоширеніший спосіб введення інсуліну за допомогою шприц-ручок. Це пов'язано зі зручністю, менш вираженим дискомфортом і простотою введення в порівнянні зі звичайними інсуліновими шприцами. Шприц-ручка дозволяє швидко і практично безболісно ввести необхідну дозу інсуліну.
Метод введення інсуліну за допомогою інсулінової помпи поширеніший в США і країнах Західної Європи, але й там він доступний тільки невеликій частині хворих (в середньому 2-5 %). Це пов'язано з низкою об'єктивних труднощів, які значною мірою нівелюють переваги даного способу введення інсуліну.[44]
До переваг даного методу належить точніша імітація фізіологічної секреції інсуліну (препарати інсуліну надходять у кров протягом усього дня), можливість точнішого контролю глікемії, відсутність необхідності самостійно вводити інсулін (кількість введеного інсуліну контролюється помпою), також значно знижується ризик виникнення гострих та віддалених ускладнень цукрового діабету. До недоліків належить складність пристрою, проблеми з його фіксацією на тілі, ускладнення від постійного перебування в тілі голки, що подає суміш. Також певна складність є в підборі індивідуального режиму роботи апарату. Цей метод введення інсуліну вважається найперспективнішим, число людей, що використовують інсулінові помпи, поступово збільшується.[45]

Детальніші відомості з цієї теми ви можете знайти в статті Самоконтроль при цукровому діабеті[en].
Самоконтроль рівня глікемії є одним з основних заходів, що дозволяють досягти ефективної тривалої компенсації вуглеводного обміну. У зв'язку з тим, що неможливо на нинішньому технологічному рівні повністю імітувати секреторну активність підшлункової залози, протягом доби відбуваються коливання рівня глюкози крові. На це впливає безліч факторів, до основних належать фізичне та емоційне навантаження, рівень спожитих вуглеводів, супутні захворювання і стани.[46] Оскільки неможливо весь час утримувати хворого в стаціонарі, то моніторинг стану і незначна корекція доз інсулінів короткої дії покладається на хворого. Самоконтроль глікемії можна виконувати двома способами. Перший — приблизний за допомогою тест-смужок, які визначають за допомогою якісної реакції рівень глюкози в сечі, при наявності глюкози в сечі слід перевірити сечу на вміст ацетону. Ацетонурія — показання до госпіталізації в стаціонар, оскільки він є симптомом кетоацидозу. Цей спосіб оцінки глікемії досить приблизний і не дозволяє повноцінно відстежувати стан вуглеводного обміну.[46]
Сучаснішим і адекватнішим методом оцінки стану є використання глюкометрів. Глюкометр — прилад для вимірювання рівня глюкози в органічних рідинах (кров, ліквор тощо). Існує кілька методик вимірювання. Останнім часом широко поширилися портативні глюкометри для вимірювань в домашніх умовах. Досить помістити краплину крові на глюкозоксидазну біосенсорну одноразову індикаторну пластину, і через кілька секунд глюкометр визначить рівень глюкози в крові (глікемію).
Слід зазначити, що показники двох глюкометрів різних фірм можуть відрізнятися, і рівень глікемії, що показується глюкометром, як правило, на 1-2 одиниці вище реального. Тому бажано порівнювати показання глюкометра з даними, отриманими в лабораторії.
Основні заходи під час цукрового діабету першого типу спрямовані на створення адекватного співвідношення між вжитими вуглеводами, фізичним навантаженням та кількістю введеного інсуліну.
- Дієтотерапія[en] — зниження споживання вуглеводів є допоміжним методом і ефективним лише в поєднанні з інсулінотерапією.
- Фізичні навантаження — забезпечення адекватного режиму праці та відпочинку, сприяє зниженню маси тіла до оптимальної для даної людини, контроль енергоспоживання та енерговитрат.
- Замісна інсулінотерапія — підбір базового рівня інсулінів тривалої дії і зниження підйомів глюкози крові після їжі за допомогою інсулінів короткої та ультракороткої дії.
- Трансплантація підшлункової залози — зазвичай виконують разом з пересадкою нирки, тому операції проводять пацієнтам з діабетичною нефропатією. В разі успіху забезпечує повне одужання від цукрового діабету.[джерело не вказане 2956 днів]
- Пересадка панкреатичних острівцевих клітин — новітній напрям у кардинальному лікуванні цукрового діабету I типу. Пересадку острівців Лангерганса здійснюють від трупного донора, така трансплантація вимагає ретельного підбору донора і потужної імуносупресії.[джерело не вказане 2956 днів]
Методи лікування, що застосовуються при цукровому діабеті 2-го типу, можна розділити на 3 основні групи. Це немедикаментозна терапія, що застосовується на ранніх етапах захворювання, медикаментозна, що застосовується при декомпенсації вуглеводного обміну, і профілактика ускладнень, що здійснюється під час всього перебігу захворювання.
- Дієтотерапія[en] — зниження споживання легкодоступних вуглеводів, контроль кількості вуглеводної їжі, надання переваги продуктам, що містять харчові волокна.
- Рослинні цукрознижувальні засоби[ru] — допоміжні засоби в досягненні компенсації вуглеводного обміну.
- Дозовані фізичні навантаження — забезпечення адекватного режиму праці та відпочинку, що сприяє зниженню маси тіла до оптимальної для даної людини, контроль енергоспоживання і енерговитрат.
- Припинення вживання алкоголю міцніше 9 градусів.[47]
- Пероральні цукрознижувальні препарати[ru] — застосовуються з метою стимуляції секреції β-клітинами підшлункової залози додаткового інсуліну, з метою відновлення нормальної концентрації глюкози в крові.
- Похідні сульфонілсечовини (Толбутамід[en], Карбутамід[en], Хлорпропамід[en], Глібенкламід, Гліпізид[en], Гліклазид, Гліквідон, Глімепірид), що підвищують секрецію інсуліну бета-клітинами підшлункової залози[ru].
- Прандіальні регулятори глікемії (Репаглінід, Натеглінід[en]) є секретагогами, мають властивості швидкого всмоктування і короткий період цукрознижувальної дії.
- Бігуаніди (метформін) знижують абсорбцію глюкози в кишечнику і її виробництво в печінці, підвищують чутливість тканин до дії інсуліну.
- Тіазолідиндіони (розиглітазон, піоглітазон) стимулюють генетичні механізми, що беруть участь у метаболізмі глюкози, підвищують чутливість тканин до глюкози.
- Інгібітори α-глікозідази[en] (акарбоза[en]) пригнічують кишкові ферменти, що розщеплюють складні вуглеводи до глюкози, тим самим знижуючи всмоктуваність глюкози в кишці.[48]
- замісна інсулінотерапія при неефективності інших заходів.[49]
- Контроль артеріального тиску, перевага віддається метаболічно нейтральним (інгібітори АПФ, сартани) і метаболічно позитивним (моксонідин) препаратам.
- Призначення статинів та АСК з метою зменшення серцево-судинного ризику.
Детальніші відомості з цієї теми ви можете знайти в статті Метаболічна хірургія в лікуванні цукрового діабету 2-го типу[ru].
На даний час не існує консервативних методів лікування, за допомогою яких можна домогтися лікування цукрового діабету 2-го типу. Разом з тим дуже високі шанси на повне одужання (80-98 %) дає метаболічна хірургія у вигляді шлункового та біліопанкреатичного шунтування. Ці операції в наш час дуже широко застосовують для радикального лікування надмірної ваги. Як відомо, у пацієнтів з надмірною вагою дуже часто зустрічається діабет 2-го типу. Виявилося, що виконання таких операцій не тільки приводить до нормалізації ваги, але і в 80-98 % випадків повністю виліковує діабет.[50] При цьому досягається стійка клініко-лабораторна ремісія з нормалізацією рівня глюкози і зняттям інсулінорезистентності.[51]
Це послужило відправною точкою досліджень про можливість використання такої метаболічної хірургії для радикального лікування цукрового діабету 2-го типу у пацієнтів не тільки з ожирінням, але і з нормальною вагою або за наявності помірного надлишку маси тіла (з ІМТ 25-30). Саме в цій групі відсоток повної ремісії досягає 100 %.[52]
Прогноз при всіх типах цукрового діабету умовно сприятливий, за умови адекватно проведеного лікування і дотриманні режиму харчування зберігається працездатність. Прогресування ускладнень значно сповільнюється або повністю припиняється. Однак слід зазначити, що в більшості випадків в результаті лікування причина захворювання не усувається, і терапія має лише симптоматичний характер.
- ↑ NDF-RT
- ↑ Inxight: Drugs Database
- ↑ Inxight: Drugs Database
- ↑ Старкова, 2002.
- ↑ а б в Ripoll, 2011, с. 25.
- ↑ а б в Poretsky, 2010, с. 3—14.
- ↑ а б Ali та ін., 2006, с. 46—50.
- ↑ а б в г Eknoyan та Nagy, 2005, с. 223—9.
- ↑ а б IDF Atlas.
- ↑ Уоткинс, 2006, с. 15.
- ↑ Ларін та ін., 2011, с. 10—19.
- ↑ Старкова, 2002, с. 209—213.
- ↑ а б в г д е Михайлов, 2001, с. 117—124.
- ↑ Kaminskiy, O. V. (2017). Офіційні критерії діагностики цукрового діабету, нормоглікемія і самоконтроль глікемії. INTERNATIONAL JOURNAL OF ENDOCRINOLOGY (Ukraine) (укр.). Т. 13, № 3. с. 184—190. doi:10.22141/2224-0721.13.3.2017.104117. ISSN 2307-1427. Архів оригіналу за 18 травня 2021. Процитовано 18 травня 2021.
- ↑ Алмазов, 1999, с. 209—213.
- ↑ Williams textbook of endocrinology.
- ↑ Lambert та Bingley, 2002, с. 1—5.
- ↑ ADA, 2012.
- ↑ а б в Vaxillaire та Froguel, 2008.
- ↑ Старкова, 2002, с. 213—216.
- ↑ а б в Михайлов, 2001, с. 120—121.
- ↑ а б в г д Михайлов, 2001, с. 121—122.
- ↑ Михайлов, 2001, с. 123—127.
- ↑ Старкова, 2002, с. 220.
- ↑ Старкова, 2002, с. 223—227.
- ↑ Строев, 1992.
- ↑ Старкова, 2002, с. 249—253.
- ↑ Діабет 1-го типу (російською) . Архів оригіналу за 4 березня 2016. Процитовано 31 липня 2009.(рос.)
- ↑ Що таке MODY-діабет? (російською) . Архів оригіналу за 24 березня 2016. Процитовано 31 липня 2009.(рос.)
- ↑ Старкова, 2002, с. 225—253.
- ↑ Клінічні аспекти цукрового діабету. Архів оригіналу за 2 травня 2007. Процитовано 9 березня 2012.
- ↑ Старкова, 2002, с. 221—223.
- ↑ Безбах, 2005.
- ↑ а б Старкова, 2002, с. 254.
- ↑ Уоткинс, 2006, с. 22—27.
- ↑ а б Старкова, 2002, с. 255—259.
- ↑ Інсулінотерапія СД 2 типу (російською) . Процитовано 31 липня 2009.(рос.)
- ↑ Дієта при цукровому діабеті (російською) . Архів оригіналу за 5 березня 2016. Процитовано 31 липня 2009. (рос.)
- ↑ Програма навчання хворих на цукровий діабет (російською) . Архів оригіналу за 23 травня 2009. Процитовано 31 липня 2009.(рос.)
- ↑ а б в г д е ж и Старкова, 2002, с. 259—263.
- ↑ а б в г д е ж и Старкова, 2002, с. 263—270.
- ↑ а б в г Уоткинс, 2006, с. 34—40.
- ↑ а б IX. Інтенсивна інсулінотерапія (російською) . Архів оригіналу за 18 серпня 2011. Процитовано 8 серпня 2009.(рос.)
- ↑ Уоткинс, 2006, с. 46.
- ↑ Уоткинс, 2006, с. 38.
- ↑ а б Уоткинс, 2006, с. 42—46.
- ↑ Алкоголь и диабет | Diacont. Diacont. Архів оригіналу за 4 березня 2016. Процитовано 28 серпня 2015.
- ↑ Діабет 2-го типу (російською) . Архів оригіналу за 12 лютого 2015. Процитовано 31 липня 2009.(рос.)
- ↑ Дистергова, 1996.
- ↑ Pories, Swanson та MacDonald, 1995.
- ↑ Ballantyne, Wasielewski та Saunders, 2009.
- ↑ Scopinaro, 2009.
- Старкова, Н. Т., ред. (2002). Клиническая эндокринология. Руководство. Спутник врача (вид. 3-е, переработанное и дополненное). Санкт-Петербург: Питер. ISBN 5-272-00314-4. (рос.)
- Ripoll, Brian C. Leutholtz, Ignacio (25 квітня 2011). Exercise and disease management (вид. 2nd). Boca Raton: CRC Press. ISBN 978-1-4398-2759-8. (англ.)
- Poretsky, Leonid (2010). Principles of Diabetes Mellitus (вид. 2nd). New York: Springer. doi:10.1007/978-0-387-09841-8. ISBN 978-0-387-09840-1. (англ.)
- Ali, H.; Anwar, M; Ahmad, T.; Chand, N. (2006). Diabetes Mellitus from Antiquity to Present Scenario and Contribution of Greco-Arab Physicians (PDF). JISHIM. 5. (англ.)
- Eknoyan, G; Nagy, J. (2005). A history of diabetes mellitus or how a disease of the kidneys evolved into a kidney disease. Adv Chronic Kidney Dis. 12. doi:10.1053/j.ackd.2005.01.002. ISSN 1548-5595. PMID 15822058. (англ.)
- Diabetes Atlas. International Diabetes Federation. Архів оригіналу за 20 грудня 2012. Процитовано 12 березня 2012. (англ.)
- Уоткинс, Питер Дж. (2006). Сахарный диабет [ABC of Diabetes] (вид. 2). Москва: Бином. с. 15. ISBN 5-9518-0156-7. (рос.)
- Ларін, О. С.; Паньків, В. І.; Селіваненко, М. І.; Грачова, О. О. (2011). Аналіз діяльності ендокринологічної служби України у 2010 році та перспективи розвитку медичної допомоги хворим з ендокринною патологією. Міжнародний ендокринологічний журнал. 3 (35).
- Михайлов, В. В. (2001). Основы патологической физиологии: Руководство для врачей. Москва: Медицина. ISBN 5-225-04458-1. (рос.)
- Алмазов, В. А., ред. (1999). Клиническая патофизиология: Учеб. пособие для студентов вузов (вид. 3-е, переработанное и дополненное). Санкт-Петербург гос. мед. ун-т им. И. П. Павлова; М.: ВУНМЦ: Питер. (рос.)
- Williams textbook of endocrinology (вид. 12th). Philadelphia: Elsevier/Saunders. 2011. с. 1371–1435. ISBN 978-1-4377-0324-5. (англ.)
- Lambert, Paul; Bingley, Polly J (2002). What is Type 1 Diabetes?. Medicine. 30. doi:10.1383/medc.30.1.1.28264. (англ.)
- Position Statement of AMERICAN DIABETES ASSOCIATION — Diagnosis and Classification of Diabetes Mellitus. Diabetes Care. 35 (Supplement 1): S64—S71. January 2012. doi:10.2337/dc12-s064. (англ.)
- Vaxillaire, M; Froguel, P (May 2008). Monogenic diabetes in the young, pharmacogenetics and relevance to multifactorial forms of type 2 diabetes. Endocr. Rev.[en]. 29 (3): 254—64. doi:10.1210/er.2007-0024. PMID 18436708. (англ.)
- Безбах, В.М. (2005). Стратегия лечения и особенности клиники психических расстройств и психосоциальных проблем у больных сахарным диабетом. Социально-психиатрические аспекты сахарного диабета. Міжнародний ендокринологічний журнал. 1 (1). (рос.)
- Строев, Ю. И. та ін. (1992). Сахарный диабет. СПб. (рос.)
- Дистергова, О. В. (1996). Руководство по лечению сахарного диабета. Омск. (рос.)
- Pories, WJ; Swanson, MS; MacDonald, KG та ін. (1995). Who would have thought it? An operation proves to be the most effective therapy for adult-onset diabetes mellitus. Ann Surg. 222: 339—352. (англ.)
- Ballantyne, GH; Wasielewski, A; Saunders, JK (2009 Sep). The Surgical Treatment of Type II Diabetes Mellitus: Changes in HOMA Insulin Resistance in the First Year Following Laparoscopic Roux-en-Y Gastric Bypass (LRYGB) and Laparoscopic Adjustable Gastric Banding (LAGB). Obes Surg. 19 (9): 1297—303. (англ.)
- Scopinaro, N. (August 26-29, 2009). Prospective controlled study of the effect of BPD on type 2 Diabetes and metabolic syndrome in patients with 25-35 BMI. 14-th World Congress of the IFSO. Paris, France. (англ.)
- Діабет цукровий // Медична енциклопедія / Червяк П. І. Вид. 3-тє, доп. Національна академія медичних наук України. — Київ: Вид. центр «Просвіта», 2012. — С. 314. — 1504 с. — ISBN 978-966-2133-86-8.
- Діабетична автономна нейропатія серця / О. О. Сергієнко, А. М. Урбанович. — Львів: Атлас, 1999. — 95 с.
- Діабетична нейропатія / О. О. Сергієнко, А. С. Єфімов, Д. А. Єфімов, Ю. Я. Кривко. — Львів; Київ: Атлас, 2003. — 212 с.
- Діабетична кардіоміопатія / О. О. Сергієнко, А. С. Єфімов, Д. А. Єфімов, В. О. Сергієнко. — Львів; Київ: Кварт, 2007. — 341 с.
- Патогенетичне лікування цукрового діабету типу 2 / О. П. Кіхтяк. — К.: Софія-А, 2006. — 161 с.
- Зелинский Борис Алексеевич. Функциональное состояние сердечно-сосудистой системы при сахарном диабете. — Киев : «Здоров'я», 1984. — 144 с. — (Библиотека практического врача) — 10 000 прим. (рос.)
- Ефимов Андрей Семёнович, Карабун Пётр Михайлович, Эпштейн Евсей Владимирович. Ожирение и сахарный диабет. — Киев : «Здоров'я», 1987. — 144 с. — (Библиотека практического врача) — 20 000 прим. (рос.)
- Никберг Илья Исаевич. Сахарный диабет: советы больному / Под редакцией академика Национальной Академии наук и Академии медицинских наук Украины проф. Андрея Семёновича Ефимова. — Киев : «Здоров'я», 1996. — 208 с. — 15 000 прим. — ISBN 5-311-02734-7. (рос.)
- Діабет
- ЕСУ. Діабет
- Інсулінорезистентність
- Система хлібних одиниць
- Київський Благодійний фонд «Діабетик»
| Ця стаття належить до добрих статей української Вікіпедії. |
